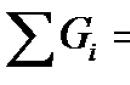Различные виды искусственной вентиляции легких (ИВЛ) позволяют обеспечить газообмен пациенту как во время операции, так и при критических состояниях опасных для жизни. Искусственное дыхание спасло немало жизней, но что такое ИВЛ в медицине понимает не каждый, поскольку вентиляция легких с помощью специальных аппаратов, появилась только в прошлом веке. В настоящее время трудно представить реанимационное отделение или операционную без аппарата ИВЛ.
Для чего нужна искусственная вентиляция легких
Отсутствие или нарушение дыхания и последующая остановка кровобращения в течение более 3-5 минут неизбежно ведут к необратимому поражению головного мозга и смерти. В таких случаях только методы и техника проведения искусственной вентиляции легких могут помочь спасти человека. Нагнетание воздуха в дыхательную систему, массаж сердца помогают временно предотвратить гибель клеток мозга при клинической смерти, и в некоторых случаях дыхание и сердцебиение удается восстановить.
Правила и способы проведения искусственной вентиляции легких изучают на специальных курсах, основы ИВЛ рот в рот используются для оказания первой помощи больным. Говоря о технике искусственной вентиляции легких (ИВЛ) и непрямого массажа сердца, стоит помнить, что их соотношение равно 1:5 (один вдох и пять компрессий грудины) для взрослых и детей с массой тела более 20 кг., если реанимацию проводят два спасателя. Если реанимацию проводит один спасатель, соотношение равно 2:15 (два вдоха и пятнадцать компрессий грудины). Общее число компрессий грудины составляет 60-80 и даже может достигать 100 в минуту и зависит от возраста пациента.
Но в настоящее время ИВЛ используется не только в реанимационных мероприятиях. Она позволяет проводить сложные оперативные вмешательства, является методом поддержки дыхания при заболеваниях вызывающих его нарушение.
Многие задаются вопросом: сколько живут люди, подключенные к аппарату искусственной вентиляции легких? Поддерживать жизнь таким образом можно сколько угодно долго, а решение об отключении от ИВЛ принимается в зависимости от состояния больного.
Показания для проведения ИВЛ в анестезиологии
Проведение оперативных вмешательств, требующих общего обезболивания, проводится с использованием анестетиков, которые вводятся в организм как внутривенно, так и ингаляционным путем. Большинство анестетиков угнетают дыхательную функцию организма, поэтому для введения пациента в медикаментозный сон требуется искусственная вентиляция легких, ведь последствия угнетения дыхания как у взрослых, так и у детей могут привести к снижению вентиляции, гипоксии, нарушению работы сердца.
Кроме того, для проведения любых операций, где используется многокомпонентный наркоз с интубацией трахеи и ИВЛ, обязательными компонентами являются мышечные релаксанты. Они расслабляют мышцы больного, в том числе и мышцы грудной клетки. Это подразумевает аппаратное поддержание дыхания.
Показания и последствия ИВЛ в анестезиологии, следующие:
- необходимость расслабления мышц во время оперативного вмешательства (миоплегия);
- нарушение дыхания (апноэ), возникшее на фоне введения в наркоз или во время операции. Причиной может быть угнетение дыхательного центра анестетиками;
- оперативные вмешательства на открытой грудной клетке;
- дыхательная недостаточность во время анестезии;
- искусственная вентиляция легких после операции, при медленном восстановлении спонтанного дыхания.
Ингаляционный наркоз, тотальная внутривенная анестезия с ИВЛ – основные методы обезболивания при операциях на грудной и брюшной полости, когда требуется использование миорелаксантов для обеспечения адекватного хирургического доступа.
Мышечные релаксанты позволяют уменьшить дозу наркотических препаратов, помогают легче достичь синхронизации пациента с наркозно–дыхательной аппаратурой и помогают сделать работу для хирургов более удобной.
Показания к ИВЛ в реанимационной практике
 Процедуру рекомендуется проводить при любых нарушениях дыхания (асфиксии), как возникших внезапно, так и предсказуемых. При нарушении дыхания наблюдаются три этапа: обструкция (нарушенная проходимость) дыхательных путей, гиповентиляция (недостаточная вентиляция лёгких) и, как следствие, апноэ (остановка дыхания). Показанием к проведению ИВЛ являются любые причины обструкции и последующих этапов. Такая необходимость может появиться не только во время плановых операций, но и в экстренных ситуациях, которые по сути уже являются реанимацией. Причины могут быть следующие:
Процедуру рекомендуется проводить при любых нарушениях дыхания (асфиксии), как возникших внезапно, так и предсказуемых. При нарушении дыхания наблюдаются три этапа: обструкция (нарушенная проходимость) дыхательных путей, гиповентиляция (недостаточная вентиляция лёгких) и, как следствие, апноэ (остановка дыхания). Показанием к проведению ИВЛ являются любые причины обструкции и последующих этапов. Такая необходимость может появиться не только во время плановых операций, но и в экстренных ситуациях, которые по сути уже являются реанимацией. Причины могут быть следующие:
- Повреждения головы, шеи, груди и живота;
- Инсульт;
- Судороги;
- Поражение электротоком;
- Передозировка лекарств;
- Отравление окисью углерода, вдыхание газа и дыма;
- Анатомические искажения носоглотки, глотки и шеи;
- Инороднее тело в дыхательных путях;
- Декомпенсация обструктивных легочных заболеваний (астма, эмфизема);
- Утопление.
Режимы искусственной вентиляции легких (ИВЛ) в реанимации отличаются от ее проведения в качестве анестезиологического пособия. Дело в том, что многие заболевания могут вызывать не отсутствие дыхания, а дыхательную недостаточность, которая сопровождается нарушением оксигенации тканей, ацидозом, патологическими видами дыхания.
Для лечения и коррекции таких состояний требуются особые режимы ИВЛ в реанимации, например, при отсутствии заболеваний дыхательной системы используют режим вентиляции с контролем по давлению, при котором воздух под давлением поступает на вдохе, но выдох осуществляется пассивно. При бронхоспазме, давление на вдохе нужно увеличить, чтобы преодолеть сопротивление в дыхательных путях.
Во избежание ателектаза (отека легких во время искусственной вентиляции легких) целесообразно увеличить давление на выдохе, это поднимет остаточный объем и не допустит спадания альвеол и пропотевания в них жидкости из кровеносных сосудов. Также режим контролируемой вентиляции легких дает возможность изменять дыхательный объем и частоту дыхания, что позволяет обеспечить нормальную оксигенацию у пациентов.
При необходимости проведения вентиляции легких у людей с острой дыхательной недостаточностью целесообразно отдать предпочтение высокочастотной ИВЛ, так как традиционная вентиляция может оказаться малоэффективной. Особенность методов, которые относят к высокочастотной ИВЛ, состоит в использовании высокой частоты вентиляции (превышает 60 в минуту, что соответствует 1 Гц) и уменьшенного дыхательного объема.
Способы и алгоритм проведения ИВЛ у реанимационных больных могут быть различными, показания для ее проведения:
- отсутствие самостоятельного дыхания;
- патологическое дыхание, в том числе тахипноэ;
- дыхательная недостаточность;
- признаки гипоксии.
Искусственная вентиляция легких, алгоритм проведения которой зависит от показаний, может осуществляться как с помощью аппарата, на котором выставляются соответствующие параметры ИВЛ (у взрослых и детей они различны), так и мешком Амбу. Если во время анестезиологического пособия при кратковременных вмешательствах можно использовать масочный метод, то в реанимации, обычно делают интубацию трахеи.
Противопоказания к проведению ИВЛ чаще имеют этическую окраску, так, ее не проводят при отказе больного, пациентам, когда отсутствует смысл продлевать жизнь, например, при последних стадиях злокачественных опухолей.
Осложнения
Осложнения после искусственной вентиляции легких (ИВЛ) могут возникнуть вследствие несоответствия режимов, состава газовой смеси, неадекватной санации легочного ствола. Они могут проявиться в нарушении гемодинамики, работы сердца, воспалительных процессах в трахее и бронхах, ателектазах.
Несмотря на то что искусственная вентиляция легких способна отрицательно влиять на организм, так как не может полностью соответствовать нормальному спонтанному дыханию, ее использование в анестезиологии и реанимации дает возможность оказать помощь в критических состояниях и провести адекватное обезболивание при оперативных вмешательствах.
Чтобы получить представление о проведении искусственной вентиляции легких, смотрите видео.
Я создал этот проект, чтобы простым языком рассказать Вам о наркозе и анестезии. Если Вы получили ответ на вопрос и сайт был полезен Вам, я буду рад поддержке, она поможет дальше развивать проект и компенсировать затраты на его обслуживание.
Искусственная вентиляция легких (Controlled mechanical ventilation - CMV ) - метод, с помощью которого восстанавливаются и поддерживаются нарушенные функции легких - вентиляция и газообмен.
Известно много способов ИВЛ - от самых простых («изо рта в рот», «изо рта в нос», с помощью дыхательного мешка, ручные) до сложных - механической вентиляции с точной регулировкой всех параметров дыхания. Наибольшее распространение получили методы ИВЛ, при которых с помощью респиратора в дыхательные пути пациента вводят газовую смесь с заданным объемом или с заданным давлением. При этом в дыхательных путях и легких создается положительное давление. После окончания искусственного вдоха подача газовой смеси в легкие прекращается и происходит выдох, во время которого давление снижается. Эти методы получили название ИВЛ с перемежающимся положительным давлением (Intermittent positive pressure ventilation — IPPV). Во время спонтанного вдоха сокращение дыхательных мышц уменьшает внутригрудное давление и делает его ниже атмосферного, и воздух поступает в легкие. Объем газа, поступающего в легкие с каждым вдохом, определяется величиной отрицательного давления в дыхательных путях и зависит от силы дыхательных мышц, ригидности и податливости легких и грудной клетки. Во время спонтанного выдоха давление в дыхательных путях становится слабоположительным. Таким образом, вдох при спонтанном (самостоятельном) дыхании происходит при отрицательном давлении, а выдох - при положительном давлении в дыхательных путях. Так называемое среднее внутригрудное давление при спонтанном дыхании, рассчитанное по величине площади выше и ниже нулевой линии атмосферного давления, во время всего дыхательного цикла будет равно 0 (рис. 4.1; 4.2). При ИВЛ с перемежающимся положительным давлением среднее внутригрудное давление будет положительным, поскольку обе фазы дыхательного цикла - вдох и выдох - осуществляются с положительным давлением.
Физиологические аспекты ИВЛ.
По сравнению со спонтанным дыханием при ИВЛ происходит инверсия фаз дыхания в связи с повышением давления в дыхательных путях во время вдоха. Рассматривая ИВЛ как физиологический процесс, можно отметить, что она сопровождается изменениями в дыхательных путях давления, объема и потока вдыхаемого газа во времени. К моменту завершения вдоха кривые объема и давления в легких достигают максимального значения.
Определенную роль играет форма кривой инспираторного потока:
- постоянный поток (не изменяющийся во время всей фазы вдоха);
- снижающийся - максимум скорости в начале вдоха (рампообразная кривая);
- возрастающий - максимум скорости в конце вдоха;
- синусоидальный поток - максимум скорости в середине вдоха.
Графическая регистрация давления, объема и потока вдыхаемого газа позволяет наглядно представить преимущества различных типов аппаратов, выбрать те или иные режимы и оценить изменения механики дыхания в ходе ИВЛ. От типа кривой потока вдыхаемого газа зависит давление в дыхательных путях. Наибольшее давление (Р пик) создается при возрастающем потоке в конце вдоха. Эту форму кривой потока, как и синусоидальную, в современных респираторах применяют редко. Наибольшие преимущества создает снижающийся поток с рампообразной кривой, особенно при вспомогательной ИВЛ (ВИВЛ). Этот тип кривой способствует наилучшему распределению вдыхаемого газа в легких при нарушениях в них вентиляционно-перфузионных отношений.
Внутрилегочное распределение вдыхаемого газа при ИВЛ и спонтанном дыхании различно. При ИВЛ периферические сегменты легких вентилируются менее интенсивно, чем перибронхиальные области; увеличивается мертвое пространство; ритмичное изменение объемов или давлений вызывает более интенсивную вентиляцию заполненных воздухом областей легких и гиповентиляцию других отделов. Тем не менее легкие здорового человека хорошо вентилируются при самых различных параметрах самостоятельного дыхания.
При патологических состояниях, требующих ИВЛ, условия распределения вдыхаемого газа исходно неблагоприятны. ИВЛ в этих случаях может уменьшить неравномерность вентиляции и улучшить распределение вдыхаемого газа. Однако нужно помнить, что неадекватно выбранные параметры ИВЛ могут привести к увеличению неравномерности вентиляции, выраженному росту физиологического мертвого пространства, падению эффективности процедуры, повреждению легочных эпителия и сурфактанта, ателектазированию и увеличению легочного шунта. Повышение давления в дыхательных путях может привести к снижению МОС и гипотензии. Этот отрицательный эффект часто возникает при неустраненной гиповолемии.
Трансмуральное давление (Ртм) определяется разностью давления в альвеолах (Р альв) и внутригрудных сосудах (рис. 4.3). При ИВЛ введение в здоровые легкие какого-либо ДО газовой смеси в норме приведет к повышению Р альв. Одновременно происходит передача этого давления на легочные капилляры (Рс). Р альв быстро уравновешивается с Pс, эти показатели становятся равными. Ртм будет равно 0. Если податливость легких вследствие отека или другой легочной патологии ограничена, введение в легкие того же объема газовой смеси приведет к повышению Р альв. Передача же положительного давления на легочные капилляры будет ограничена и Рс повысится на меньшую величину. Таким образом, разность давления Р альв и Рс будет положительной. Ртм на поверхность альвеолярно-капиллярной мембраны при этом приведет к сжатию сердечных и внутригрудных сосудов. При нулевом Ртм диаметр этих сосудов не изменится [Марино П., 1998].
Показания к ИВЛ.
ИВЛ в различных модификациях показана во всех случаях, когда имеются острые нарушения дыхания, приводящие к гипоксемии и(или) гиперкапнии и дыхательному ацидозу. Классическими критериями перевода больных на ИВЛ являются РаО 2 < 50 мм рт.ст. при оксигенотерапии, РаСО 2 > 60 мм рт.ст. и рН < 7,3. Анализ газового состава артериальной крови - наиболее точный метод оценки функции легких, но, к сожалению, не всегда возможен, особенно в экстренных ситуациях. В этих случаях показаниями к ИВЛ служат клинические признаки острых нарушений дыхания: выраженная одышка, сопровождающаяся цианозом; резкое тахипноэ или брадипноэ; участие вспомогательной дыхательной мускулатуры грудной клетки и передней брюшной стенки в акте дыхания; патологические ритмы дыхания. Перевод больного на ИВЛ необходим при дыхательной недостаточности, сопровождающейся возбуждением, и тем более при коме, землистом цвете кожных покровов, повышенной потливости или изменении величины зрачков. Важное значение при лечении ОДН имеет определение резервов дыхания. При критическом их снижении (ДО<5 мл/кг, ЖЕЛ<15 мл/кг, ФЖЕЛ<10 мл/кг, ОМП/ДО>60 %) необходима ИВЛ.
Чрезвычайно экстренными показаниями к ИВЛ являются апноэ, агональное дыхание, тяжелая степень гиповентиляции и остановка кровообращения.
Искусственную вентиляцию легких проводят:
- во всех случаях тяжелого шока, нестабильности гемодинамики, прогрессирующем отеке легких и дыхательной недостаточности, вызванной бронхолегочной инфекцией;
- при черепно-мозговой травме с признаками нарушения дыхания и/или сознания (показания расширены из-за необходимости лечения отека мозга с помощью гипервентиляции и достаточного обеспечения кислородом);
- при тяжелой травме грудной клетки и легких, приводящей к нарушению дыхания и гипоксии;
- в случае передозировки лекарственных препаратов и отравления седативными средствами (немедленно, так как даже незначительная гипоксия и гиповентиляция ухудшают прогноз);
- при неэффективности консервативной терапии ОДН, вызванной астматическим статусом или обострением ХОЗЛ;
- при РДСВ (главным ориентиром является падение РаО 2 , не устраняемое оксигенотерапией);
- больным с гиповентиляционным синдромом (центрального происхождения или при нарушениях нейромышечной передачи), а также если необходима мышечная релаксация (эпилептический статус, столбняк, судороги и др.).
Пролонгированная интубация трахеи.
Длительная ИВЛ через интубационную трубку возможна в течение 5-7 сут и более. Применяют как оротрахеальную, так и назотрахеальную интубацию. При длительной ИВЛ предпочтительнее последняя, так как легче переносится больным и не ограничивает прием воды и пищи. Интубацию через рот, как правило, проводят по экстренным показаниям (кома, остановка сердца и др.). При интубации через рот более высок риск повреждения зубов и гортани, аспирации. Возможными осложнениями назотрахеалыюй интубации могут быть: носовое кровотечение, введение трубки в пищевод, синусит вследствие сдавления костей носовых пазух. Поддерживать проходимость носовой трубки более сложно, так как она длиннее и уже ротовой. Смена интубационной трубки должна проводиться не реже чем через 72 ч. Все интубационные трубки снабжены манжетами, раздувание которых создает герметичность системы аппарат - легкие. Однако следует помнить, что недостаточно раздутые манжеты приводят к утечке газовой смеси и уменьшению объема вентиляции, установленного врачом на респираторе.
Более опасным осложнением может быть аспирация секрета из ротоглотки в нижние дыхательные пути. Мягкие, легко сжимаемые манжеты, предназначенные для сведения к минимуму риска некроза трахеи, не исключают риска аспирации! Раздувание манжет должно быть очень осторожным до полного отсутствия утечки воздуха. При большом давлении в манжете возможен некроз слизистой оболочки трахеи. При выборе интубационных трубок следует отдавать предпочтение трубкам с манжетой эллиптической формы с большей поверхностью окклюзии трахеи.
Сроки замены интубационной трубки на трахеостомическую должны устанавливаться строго индивидуально. Наш опыт подтверждает возможность длительной интубации (до 2-3 нед). Однако по прошествии первых 5-7 дней необходимо взвесить все показания и противопоказания к наложению трахеостомы. Если срок ИВЛ должен по расчетам закончиться в ближайшее время, можно оставить трубку еще на несколько дней. Если же экстубация в ближайшее время по причине тяжелого состояния больного невозможна, следует наложить трахеостому.
Трахеостомия.
В случаях длительной ИВЛ, если санация трахеобронхиального дерева затруднена и активность больного снижена, неизбежно возникает вопрос о проведении ИВЛ через трахеостому. К трахеостомии следует относиться как к серьезному хирургическому вмешательству. Предварительная интубация трахеи - одно из важных условий безопасности операции.
Трахеостомию производят, как правило, под общей анестезией. Перед операцией необходимо подготовить ларингоскоп и набор интубационных трубок, мешок Амбу, отсос. После введения канюли в трахею отсасывают содержимое, раздувают уплотняющую манжетку до прекращения утечки газов при вдохе и проводят аускультацию легких. Не рекомендуется раздувать манжету, если сохранено спонтанное дыхание и нет угрозы аспирации. Канюлю заменяют, как правило, каждые 2-4 дня. Первую смену канюли целесообразно отложить до сформирования канала к 5-7-му дню.
Процедуру осуществляют осторожно, имея наготове набор для интубации. Смена канюли безопасна, если во время трахеостомии на стенку трахеи наложены провизорные швы. Подтягивание за эти швы намного облегчает проведение процедуры. Трахеостомическую рану обрабатывают раствором антисептика и накладывают стерильную повязку. Секрет из трахеи отсасывают каждый час, при необходимости чаще. Давление разрежения в отсасывающей системе должно быть не более 150 мм рт.ст. Для отсасывания секрета используют пластиковый катетер длиной 40 см с одним отверстием на конце. Катетер соединяют с У-образным коннектором, подключают отсос, затем вводят катетер через интубационную или трахеостомическую трубку в правый бронх, закрывают свободное отверстие У-образного коннектора и вращательным движением вынимают катетер. Длительность отсасывания не должна превышать 5-10 с. Затем процедуру повторяют для левого бронха.
Прекращение вентиляции на время отсасывания секрета может усугубить гипоксемию и гиперкапнию. Для устранения этих нежелательных явлений предложен метод отсасывания секрета из трахеи без прекращения ИВЛ или при замене ее высокочастотной (ВЧИВЛ).
Неинвазивные методы ИВЛ.
Интубация трахеи и ИВЛ при лечении ОДН в последние четыре десятилетия считаются стандартными процедурами. Однако интубация трахеи связана с такими осложнениями, как нозокомиальная пневмония, синуситы, травмы гортани и трахеи, стенозы, кровотечения из верхних дыхательных путей. ИВЛ с интубацией трахеи называют инвазивными методами лечения ОДН.
В конце 80-х годов XX столетия для длительной вентиляции легких у больных со стабильно тяжелой формой дыхательной недостаточности при нейромышечных заболеваниях, кифосколиозе, идиопатической центральной гиповентиляции был предложен новый метод респираторной поддержки - неинвазивной, или вспомогательной, ИВЛ с помощью носовых и лицевых масок (ВИВЛ). При ВИВЛ не требуется наложения искусственных дыхательных путей - интубации трахеи, трахеостомы, что существенно снижает риск инфекционных и «механических» осложнений. В 90-х годах появились первые сообщения о применении ВИВЛ у больных с ОДН. Исследователи отмечали высокую эффективность метода.
Использование ВИВЛ у больных с ХОЗЛ способствовало снижению смертельных исходов, сокращению сроков пребывания больных в стационаре, уменьшению потребности в интубации трахеи. Однако показания к длительной ВИВЛ нельзя считать окончательно установленными. Критерии отбора больных для ВИВЛ при ОДН не унифицированы.
Режимы механической ивл
ИВЛ с регуляцией по объему (объемная, или традиционная, ИВЛ - Conventional ventilation) - наиболее распространенный метод, при котором в легкие во время вдоха вводится с помощью респиратора заданный ДО. При этом в зависимости от конструктивных особенностей респиратора можно устанавливать ДО или MOB, либо оба показателя. ЧД и давление в дыхательных путях являются произвольными величинами. Если, например, величина MOB равна 10 л, а ДО - 0,5 л, то ЧД составит 10: 0,5 = 20 в минуту. В некоторых респираторах ЧД устанавливается независимо от других параметров и обычно равна 16-20 в минуту. Давление в дыхательных путях во время вдоха, в частности его максимальное пиковое (Рпик) значение, при этом зависит от ДО, формы кривой потока, длительности вдоха, сопротивления дыхательных путей и растяжимости легких и грудной клетки. Переключение с вдоха на выдох осуществляется после окончания времени вдоха при заданной ЧД или после введения в легкие заданного ДО. Выдох происходит после открытия клапана респиратора пассивно под воздействием эластической тяги легких и грудной клетки (рис. 4.4).
ДО устанавливают из расчета 10-15, чаще 10-13 мл/кг массы тела. Нерационально выбранный ДО существенно влияет на газообмен и максимальное давление во время фазы вдоха. При неадекватно малом ДО часть альвеол не вентилируется, вследствие чего образуются ателектатические очаги, вызывающие внутрилегочный шунт и артериальную гипоксемию. Слишком большой ДО приводит к значительному увеличению давления в дыхательных путях во время вдоха, что может вызвать баротравму легких. Важным регулируемым параметром механической ИВЛ является отношение времени вдох/выдох, от которого во многом зависит среднее давление в дыхательных путях во время всего дыхательного цикла. Более продолжительный вдох обеспечивает лучшее распределение газа в легких при патологических процессах, сопровождающихся неравномерностью вентиляции. Удлинение фазы выдоха часто бывает необходимым при бронхообструктивных заболеваниях, снижающих скорость выдоха. Поэтому в современных респираторах реализована возможность регуляции времени вдоха и выдоха (Т i и T E) в широких пределах. В объемных респираторах чаще используются режимы Т i: T е = 1: 1; 1: 1,5 и 1: 2. Эти режимы способствуют улучшению газообмена, повышают РаО 2 и дают возможность уменьшить фракцию ингалируемого кислорода (ВФК). Относительное удлинение времени вдоха позволяет, не уменьшая дыхательного объема, снизить Р пик на вдохе, что важно для профилактики баротравмы легких. При ИВЛ также широко используется режим с инспираторным плато, достигаемым прерыванием потока после окончания вдоха (рис. 4.5). Этот режим рекомендуется при длительной ИВЛ. Длительность плато на вдохе может быть установлена произвольно. Рекомендуемые параметры его равны 0,3-0,4 с или 10-20 % от продолжительности дыхательного цикла. Данное плато также улучшает распределение газовой смеси в легких и снижает опасность баротравмы. Давление в конце плато фактически соответствует так называемому эластическому давлению, его считают равным альвеолярному давлению. Разница между Р пик и Р плато равна резистивному давлению. При этом создается возможность определять во время ИВЛ примерную величину растяжимости системы легкие - грудная клетка, но для этого нужно знать скорость потока [Кассиль В.Л. и др., 1997].
Выбор MOB может быть приблизительным либо проводиться под контролем уровня газового состава артериальной крови. В связи с тем что на РаО 2 может влиять большое количество факторов, адекватность ИВЛ определяют по РаСО 2 . Как при контролируемой вентиляции, так и в случае ориентировочного установления MOB предпочтительна умеренная гипервентиляция с поддержанием РаСО 2 на уровне 30 мм рт.ст. (4 кПа). Преимущества такой тактики могут быть определены следующим образом: гипервентиляция менее опасна, чем гиповентиляция; при более высоком MOB меньше опасность коллапса легких; при гипокапнии облегчается синхронизация аппарата с пациентом; гипокапния и алкалоз более благоприятны для действия некоторых фармакологических средств; в условиях сниженного РаСО 2 уменьшается опасность сердечных аритмий.
Учитывая то, что гипервентиляция является рутинной методикой, следует помнить об опасности значительного снижения МОС и мозгового кровотока вследствие гипокапнии. Падение РаСО 2 ниже физиологической нормы подавляет стимулы к самостоятельному дыханию и может стать причиной неоправданно длительной ИВЛ. У больных с хроническим ацидозом гипокапния приводит к истощению бикарбонатного буфера и замедленному восстановлению его после ИВЛ. У больных группы высокого риска поддержание соответствующих MOB и РаСО 2 жизненно необходимо и должно осуществляться только при строгом лабораторном и клиническом контроле.
Длительная ИВЛ с постоянным ДО делает легкие менее эластичными. В связи с увеличением объема остаточного воздуха в легких изменяется отношение величин ДО и ФОЕ. Улучшение условий вентиляции и газообмена достигается путем периодического углубления дыхания. Для преодоления монотонности вентиляции в респираторах предусмотрен режим, обеспечивающий периодическое раздувание легких. Последнее способствует улучшению физических характеристик легких и в первую очередь увеличению их растяжимости. При введении в легкие дополнительного объема газовой смеси следует помнить об опасности баротравмы. В отделении интенсивной терапии раздувание легких обычно проводят с помощью большого мешка Амбу.
Влияние ИВЛ с перемежающимся положительным давлением и пассивным выдохом на деятельность сердца.
ИВЛ с перемежающимся положительным давлением и пассивным выдохом оказывает комплексное влияние на сердечно-сосудистую систему. Во время фазы вдоха создается повышенное внутригрудное давление и венозный приток к правому предсердию уменьшается, если давление в грудной клетке равно венозному. Перемежающееся положительное давление с уравновешенным альвеолокапиллярным давлением не приводит к росту трансмурального давления и не меняет постнагрузку на правый желудочек. Если же трансмуральное давление при раздувании легких повысится, то возрастает нагрузка на легочные артерии и увеличивается постнагрузка на правый желудочек.
Умеренное положительное внутригрудное давление увеличивает венозный приток к левому желудочку, поскольку способствует поступлению крови из легочных вен в левое предсердие. Положительное внутригрудное давление также снижает постнагрузку на левый желудочек и приводит к увеличению сердечного выброса (СВ).
Если давление в грудной клетке будет очень высоким, то давление наполнения левого желудочка может уменьшиться вследствие увеличения постнагрузки на правый желудочек. Это может привести к перерастяжению правого желудочка, сдвигу межжелудочковой перегородки влево и снижению объема наполнения левого желудочка.
Большое влияние на состояние пред- и постнагрузки оказывает интраваскулярный объем. При гиповолемии и низком центральном венозном давлении (ЦВД) повышение внутригрудного давления приводит к более выраженному снижению венозного притока в легкие. Снижается и СВ, что зависит от неадекватного наполнения левого желудочка. Чрезмерное повышение внутригрудного давления даже при нормальном внутрисосудистом объеме снижает диастолическое наполнение обоих желудочков и СВ.
Таким образом, если ППД проводится в условиях нормоволемии и выбранные режимы не сопровождаются ростом трансмурального капиллярного давления в легких, то нет никакого отрицательного влияния метода на деятельность сердца. Более того, возможность увеличения СВ и АД сист следует учитывать во время сердечно-легочной реанимации (СЛР). Раздувание легких ручным методом при резко сниженном СВ и нулевом АД способствует увеличению СВ и подъему АДсист [Марино П., 1998].
ИВЛ с положительным давлением в конце выдоха (ПДКВ )
(Continuous positive pressure ventilation - CPPV - Positive end-expiratory pressure - PEEP). При этом режиме давление в дыхательных путях во время конечной фазы выдоха не снижается до 0, а удерживается на заданном уровне (рис. 4.6). ПДКВ достигается при помощи специального блока, встроенного в современные респираторы. Накоплен очень большой клинический материал, свидетельствующий об эффективности данного метода. ПДКВ применяется при лечении ОДН, связанной с тяжелыми легочными заболеваниями (РДСВ, распространенные пневмонии, хронические обструктивные заболевания легких в стадии обострения) и отеком легких. Однако доказано, что ПДКВ не уменьшает и даже может увеличивать количество внесосудистой воды в легких. В то же время режим ПДКВ способствует более физиологическому распределению газовой смеси в легких, снижению венозного шунта, улучшению механических свойств легких и транспорта кислорода. Имеются данные о том, что ПДКВ восстанавливает активность сурфактанта и уменьшает его бронхоальвеолярный клиренс.
При выборе режима ПДКВ следует иметь в виду, что он может существенно уменьшить СВ. Чем больше конечное давление, тем существеннее влияние этого режима на гемодинамику. Снижение СВ может наступить при ПДКВ 7 см вод.ст. и более, что зависит от компенсаторных возможностей сердечно-сосудистой системы. Повышение давления до 12 см вод.ст. способствует значительному возрастанию нагрузки на правый желудочек и увеличению легочной гипертензии. Отрицательные эффекты ПДКВ могут во многом зависеть от ошибок в его применении. Не следует сразу создавать высокий уровень ПДКВ. Рекомендуемый начальный уровень ПДКВ - 2-6 см вод.ст. Повышение давления в конце выдоха следует проводить постепенно, «шаг за шагом» и при отсутствии должного эффекта от установленной величины. Повышают ПДКВ на 2-3 см вод.ст. не чаще, чем каждые 15-20 мин. Особенно осторожно повышают ПДКВ после 12 см вод.ст. Наиболее безопасный уровень показателя - 6-8 см вод.ст., однако это не означает, что данный режим оптимален в любой ситуации. При большом венозном шунте и выраженной артериальной гипоксемии может потребоваться более высокий уровень ПДКВ с ВФК 0,5 и выше. В каждом конкретном случае величину ПДКВ выбирают индивидуально! Обязательным условием является динамическое исследование газов артериальной крови, рН и параметров центральной гемодинамики: сердечного индекса, давления наполнения правого и левого желудочков и общего периферического сопротивления. При этом следует учитывать также и растяжимость легких.
ПДКВ способствует «раскрытию» нефункционирующих альвеол и ателектатических участков, вследствие чего улучшается вентиляция альвеол, которые вентилировались недостаточно или не вентилировались совсем и в которых происходило шунтирование крови. Положительный эффект ПДКВ обусловлен увеличением функциональной остаточной емкости и растяжимости легких, улучшением вентиляционно-перфузионных отношений в легких и уменьшением альвеолярно-артериальной разности по кислороду.
Правильность уровня ПДКВ может быть определена по следующим основным показателям:
- отсутствие отрицательного влияния на кровообращение;
- увеличение растяжимости легких;
- уменьшение легочного шунта.
Основным показанием к ПДКВ служит артериальная гипоксемия, не устраняемая при других режимах ИВЛ.
Характеристика режимов ИВЛ с регуляцией по объему:
- важнейшие параметры вентиляции (ДО и MOB), как и отношение длительности вдоха и выдоха, устанавливает врач;
- точный контроль адекватности вентиляции с выбранной FiО 2 осуществляется путем анализа газового состава артериальной крови;
- установленные объемы вентиляции независимо от физических характеристик легких не гарантируют оптимального распределения газовой смеси и равномерности вентиляции легких;
- для улучшения вентиляционно-перфузионных отношений рекомендуется периодическое раздувание легких или проведение ИВЛ в режиме ПДКВ.
ИВЛ с регулируемым давлением во время фазы вдоха - широко распространенный режим. Одним из режимов ИВЛ, который становится все более популярным в последние годы, является ИВЛ с регулируемым давлением и инверсированным отношением времени вдох: выдох (Pressure controlled inverse ratio ventilation - PC-IRV). Этот метод применяется при тяжелых поражениях легких (распространенные пневмонии, РДСВ), требующих более осторожного подхода к респираторной терапии. Улучшить распределение газовой смеси в легких с меньшим риском баротравмы можно путем удлинения фазы вдоха в пределах дыхательного цикла под контролем заданного давления. Увеличение отношения вдох/выдох до 4: 1 позволяет снизить разницу между пиковым давлением в дыхательных путях и давлением в альвеолах. Вентиляция альвеол происходит во время вдоха, а в короткую фазу выдоха давление в альвеолах не снижается до 0 и они не коллабируются. Амплитуда давления при этом режиме вентиляции меньше, чем при ПДКВ. Важнейшим преимуществом ИВЛ с регуляцией по давлению является возможность управления пиковым показателем давления. Применение же вентиляции с регуляцией по ДО не создает этой возможности. Заданный ДО сопровождается нерегулируемым пиковым показателем альвеолярного давления и может вести к перераздуванию неколлабированных альвеол и их повреждению, в то время как часть альвеол не будет в должной мере вентилироваться. Попытка же уменьшения Р альв путем уменьшения ДО до 6-7 мл/кг и соответственного увеличения ЧД не создает условий для равномерного распределения газовой смеси в легких. Таким образом, основным преимуществом ИВЛ с регуляцией по показателям давления и увеличением продолжительности вдоха является возможность полноценной оксигенации артериальной крови при более низких дыхательных объемах, чем при объемной ИВЛ (рис. 4.7; 4.8).
Характерные черты ИВЛ с регулируемым давлением и инверсированным отношением вдох/выдох:
- уровень максимального давления Рпик и частоту вентиляции устанавливает врач;
- Р пик и транспульмональное давление ниже, чем при объемной ИВЛ;
- продолжительность вдоха больше продолжительности выдоха;
- распределение вдыхаемой газовой смеси и оксигенация артериальной крови лучше, чем при объемной ИВЛ;
- во время всего дыхательного цикла создается положительное давление;
- во время выдоха создается положительное давление, уровень которого определяется продолжительностью выдоха - давление тем выше, чем короче выдох;
- вентиляцию легких можно проводить с меньшим ДО, чем при объемной ИВЛ [Кассиль В.Л. и др., 1997].
Вспомогательная ивл
Вспомогательная ИВЛ (Assisted controlled mechanical ventilation - ACMV, или AssCMV) - механическая поддержка самостоятельного дыхания пациента. Во время начала спонтанного вдоха вентилятор делает искусственный вдох. Падение давления в дыхательных путях на 1-2 см вод.ст. во время начала вдоха воздействует на триггерную систему аппарата, и он начинает подавать отданный ДО, снижая работу дыхательных мышц. ВИВЛ позволяет устанавливать необходимую, наиболее оптимальную для данного пациента ЧД.
Адаптационный способ ВИВЛ.
Этот способ проведения ИВЛ заключается в том, что частота вентиляции, как и другие параметры (ДО, отношение продолжительности вдоха и выдоха), тщательно приспосабливаются («подстраиваются») к спонтанному дыханию больного. Ориентируясь на предварительные параметры дыхания больного, обычно устанавливают первоначальную частоту дыхательных циклов аппарата на 2-3 больше, чем частота спонтанного дыхания больного, а ДО аппарата на 30-40 % выше, чем собственный ДО больного в покое. Адаптация пациента происходит легче при отношении вдох/выдох = 1:1,3, использовании ПДКВ 4-6 см вод.ст. и при включении в контур респиратора РО-5 клапана дополнительного вдоха, допускающего поступление атмосферного воздуха при несовпадении аппаратного и спонтанного дыхательных циклов. Начальный период адаптации проводят двумя-тремя кратковременными сеансами ВИВЛ (ВНВЛ) по 15-30 мин с 10-минутными перерывами. В перерывах с учетом субъективных ощущений больного и степени дыхательного комфорта проводят корректировку вентиляции. Адаптацию считают достаточной, когда отсутствует сопротивление вдоху, а экскурсии грудной клетки совпадают с фазами искусственного дыхательного цикла.
Триггерный способ ВИВЛ
осуществляется с помощью специальных узлов респираторов («триггерного блока» или системы «откликания»). Триггерный блок предназначен для переключения распределительного устройства с вдоха на выдох (или наоборот) вследствие дыхательного усилия больного.
Работу триггерной системы определяют два основных параметра: чувствительность триггера и скорость «откликания» респиратора. Чувствительность блока определяется наименьшей величиной потока или отрицательного давления, необходимой для срабатывания переключающего устройства респиратора. При малой чувствительности аппарата (например, 4-6 см вод.ст.) потребуется слишком большое усилие со стороны пациента, чтобы начался вспомогательный вдох. При повышенной чувствительности респиратор, наоборот, может реагировать на случайные причины. Триггерный блок, чувствительный к потоку, должен реагировать на поток в 5-10 мл/с. Если же Триггерный блок чувствителен к отрицательному давлению, то разрежение на откликание аппарата должно быть 0,25- 0,5 см вод.ст. [Юревич В.М., 1997]. Такие скорость и разрежение на вдохе способен создавать ослабленный больной. Во всех случаях триггерная система должна быть регулируемой для создания лучших условий для адаптации больного.
Триггерные системы в различных респираторах регулируются по показателям давления (pressure triggering), скорости потока (flow triggering, flow by) или по ДО (volume triggering). Инерционность триггерного блока определяется «временем задержки». Последнее не должно превышать 0,05-0,1 с. Вспомогательный вдох должен приходиться на начало, а не на конец вдоха больного и во всяком случае должен совпадать с его вдохом.
Возможна комбинация ИВЛ с ВИВЛ.
Искусственно-вспомогательная вентиляция легких
(Assist/Control ventilation - Ass/CMV, или A/CMV) - сочетание ИВЛ и ВИВЛ. Суть метода заключается в том, что больному проводят традиционную ИВЛ с ДО 10-12 мл/кг, но частоту устанавливают такую, чтобы она обеспечивала минутную вентиляцию в пределах 80 % от должной. При этом должна быть включена триггерная система. Если конструкция аппарата позволяет, то используют режим поддержки давлением. Этот метод приобрел в последние годы большую популярность, особенно при адаптации больного к ИВЛ и при отключении респиратора.
Поскольку MOB несколько ниже требуемого, у больного возникают попытки к самостоятельному дыханию, а триггерная система обеспечивает дополнительные вдохи. Такая комбинация ИВЛ и ВИВЛ находит широкое применение в клинической практике.
Искусственно-вспомогательную вентиляцию легких целесообразно использовать при традиционной ИВЛ для постепенной тренировки и восстановления функции дыхательных мышц. Комбинация ИВЛ и ВИВЛ находит широкое применение как во время адаптации больных к механической вентиляции и режимам ИВЛ, так и в период отключения респиратора после длительной ИВЛ.
Поддержка дыхания давлением
(Pressure support ventilation - PSV, или PS). Этот режим триггерной ИВЛ заключается в том, что в системе аппарат - дыхательные пути больного создается положительное постоянное давление. При попытке вдоха больного включается триггерная система, которая реагирует на снижение давления в контуре ниже заданного уровня ПДКВ. Важно, чтобы в период вдоха, как и во время всего дыхательного никла, не происходило эпизодов даже кратковременного снижения давления в дыхательных путях ниже атмосферного. При попытке выдоха и повышении давления в контуре свыше установленной величины инспираторный поток прерывается и у больного происходит выдох. Давление в дыхательных путях быстро снижается до уровня ПДКВ.
Режим (PSV) обычно хорошо переносится больными. Это связано с тем, что поддержка дыхания давлением улучшает альвеолярную вентиляцию при повышенном содержании внутрисосудистой воды в легких. Каждая из попыток вдоха у больного приводит к увеличению газотока, подаваемого респиратором, скорость которого зависит от доли участия самого пациента в акте дыхания. ДО при поддержке давлением прямо пропорционален заданному давлению. При этом режиме снижаются потребление кислорода и расход энергии, отчетливо преобладают положительные эффекты ИВЛ. Особо интересен принцип пропорциональной вспомогательной вентиляции, заключающийся в том, что во время энергичного вдоха у пациента увеличивается объемная скорость подаваемого потока в самом начале вдоха, и заданное давление достигается быстрее. Если же инспираторная попытка слабая, то поток продолжается почти до конца фазы вдоха и заданное давление достигается позже.
В респираторе «Bird-8400-ST» реализована модификация Pressure Support с обеспечением заданного ДО.
Характеристики режима поддержки дыхания давлением (PSV):
- уровень Р пик устанавливается врачом и величина V т зависит от него;
- в системе аппарат - дыхательные пути больного создается постоянное положительное давление;
- на каждый самостоятельный вдох больного аппарат откликается изменением объемной скорости потока, которая регулируется автоматически и зависит от инспираторного усилия больного;
- ЧД и продолжительность фаз дыхательного цикла зависят от дыхания пациента, но в известных пределах могут регулироваться врачом;
- метод легко совместим с ИВЛ и ППВЛ.
При попытке вдоха у больного респиратор через 35-40 мс начинает подавать в дыхательные пути поток газовой смеси до достижения определенного заданного давления, которое поддерживается в течение всей фазы вдоха больного. Пик скорости потока приходится на начало фазы вдоха, что не приводит к дефициту потока. Современные респираторы снабжены микропроцессорной системой, которая анализирует форму кривой и величину скорости потока и выбирает наиболее оптимальный режим для данного больного. Поддержка дыхания давлением в описываемом режиме и с некоторыми модификациями используется в респираторах «Bird 8400 ST», «Servo-ventilator 900 С», «Engstrom-Erika», «Purittan-Bennet 7200» и др.
Перемежающаяся принудительная вентиляция легких (ППВЛ)
(Intermittent mandatory ventilation - IMV) - это метод вспомогательной вентиляции легких, при котором пациент дышит самостоятельно через контур респиратора, но через заданные произвольно промежутки времени осуществляется один аппаратный вдох с заданным ДО (рис. 4.9). Как правило, используется синхронизированная ППВЛ (Synchronized intermittent mandatory ventilation - SIMV), т.е. начало аппаратного вдоха совпадает с началом самостоятельного вдоха пациента. При этом режиме пациент сам выполняет основную работу дыхания, которая зависит от частоты самостоятельного дыхания больного, а в промежутках между вдохами осуществляется вдох с помощью триггерной системы. Эти промежутки могут быть настроены врачом произвольно, аппаратный вдох осуществляется через 2, 4, 8 и т.д. очередных попыток больного. При ППВЛ не допускают снижения давления в дыхательных путях и при поддержке дыхания обязательно используют ПДКВ. Каждый самостоятельный вдох больного сопровождается поддержкой давлением, и на этом фоне с определенной частотой происходит аппаратный вдох [Кассиль В.Л. и др., 1997].
Основные характеристики ППВЛ:
- вспомогательная вентиляция легких сочетается с аппаратным вдохом при заданном ДО;
- частота дыхания зависит от частоты инспираторных попыток больного, но ее может регулировать и врач;
- MOB является суммой самостоятельного дыхания и МО принудительных вдохов; врач может регулировать работу дыхания больного путем изменения частоты принудительных вдохов; метод может быть совместим с поддержкой вентиляции давлением и другими способами ВВЛ.
Высокочастотная ивл
Высокочастотной принято считать ИВЛ с частотой дыхательных циклов более 60 в минуту. Такая величина выбрана потому, что при указанной частоте переключения фаз дыхательных циклов проявляется основное свойство ВЧ ИВЛ - постоянное положительное давление (ППД) в дыхательных путях. Естественно, что пределы частоты, от которых проявляется это свойство, довольно широки и зависят от MOB, растяжимости легких и грудной клетки, скорости и способа вдувания дыхательной смеси и других причин. Однако в подавляющем большинстве случаев именно при частоте дыхательных циклов 60 в минуту в дыхательных путях больного создается ППД. Указанная величина удобна для перевода частоты вентиляции в герцы, что целесообразно для расчетов в более высоких диапазонах и сравнения получаемых результатов с зарубежными аналогами. Диапазон частоты дыхательных циклов очень широк - от 60 до 7200 в минуту (1-120 Гц), однако верхним пределом частоты ВЧ ИВЛ считают 300 в минуту (5 Гц). При более высоких частотах нецелесообразно применять пассивное механическое переключение фаз дыхательных циклов из-за больших потерь ДО во время переключения, возникает необходимость использования активных способов прерывания вдуваемого газа или генерирования его колебаний. Кроме того, при частоте ВЧ ИВЛ свыше 5 Гц становятся практически незначимыми величины амплитудного давления в трахее [Молчанов И.В., 1989].
Причиной образования ППД в дыхательных путях при ВЧ ИВЛ является эффект «прерванного выдоха». Очевидно, что при неизмененных прочих параметрах учащение дыхательных циклов приводит к росту постоянного положительного и максимального давлений при уменьшении амплитуды давления в дыхательных путях. Увеличение или уменьшение ДО вызывает соответствующие изменения давления. Укорочение времени вдоха приводит к уменьшению ППД и увеличению максимального и амплитудного давления в дыхательных путях.
В настоящее время наиболее распространены три способа ВЧ ИВЛ: объемный, осцилляторный и струйный.
Объемная ВЧ ИВЛ (High frequency positive pressure ventilation - HFPPV) с заданным потоком или заданным ДО часто обозначается как ВЧ ИВЛ под положительным давлением. Частота дыхательных циклов обычно составляет 60-110 в минуту, продолжительность фазы вдувания не превышает 30 % длительности цикла. Альвеолярная вентиляция достигается при сниженных ДО и указанной частоте. Увеличивается ФОЕ, создаются условия для равномерного распределения дыхательной смеси в легких (рис. 4.10).
В целом объемная ВЧ ИВЛ не может заменить традиционную ИВЛ и находит ограниченное применение: при операциях на легких с наличием бронхоплевральных свищей, для облегчения адаптации больных к другим режимам ИВЛ, при отключении респиратора.
Осцилляторная ВЧ ИВЛ (High frequency oscillation - HFO, HFLO) представляет собой модификацию апноэтического «диффузионного» дыхания. Несмотря на отсутствие дыхательных движений, с помощью этого метода достигается высокая оксигенация артериальной крови, но при этом нарушается элиминация СО 2 , что ведет к дыхательному ацидозу. Применяется при апноэ и невозможности быстрой интубации трахеи с целью устранения гипоксии.
Струйная ВЧ ИВЛ (High frequency jet ventilation - HFJV) - наиболее распространенный метод. При этом регулируются три параметра: частота вентиляции, рабочее давление, т.е. давление дыхательной смеси, подаваемой в шланг пациента, и отношение вдох/выдох.
Существуют два основных способа ВЧ ИВЛ: инжекционный и чрескатетерный. В основу инжекционного способа положен эффект Вентури: струя кислорода, подаваемая под давлением 1-4 кгс/см 2 через инжекционную канюлю, создает вокруг последней разрежение, вследствие чего происходит подсос атмосферного воздуха. С помощью коннекторов инжектор соединяется с эндотрахеальной трубкой. Через дополнительный патрубок инжектора осуществляются подсос атмосферного воздуха и сброс выдыхаемой газовой смеси. Это позволяет реализовать струйную ВЧ ИВЛ при негерметичном дыхательном контуре.
Баротравма легких
Баротравма при ИВЛ - повреждение легких, вызванное действием повышенного давления в дыхательных путях. Следует указать на два основных механизма, вызывающих баротравму: 1) перераздувание легких; 2) неравномерность вентиляции на фоне измененной структуры легких.
При баротравме воздух может попасть в интерстиций, средостение, ткани шеи, вызвать разрыв плевры и даже проникать в брюшную полость. Баротравма представляет собой грозное осложнение, которое может привести к летальному исходу. Важнейшее условие профилактики баротравмы - мониторинг показателей биомеханики дыхания, тщательная аускультация легких, периодический рентгенологический контроль грудной клетки. В случае возникшего осложнения необходима его ранняя диагностика. Отсрочка в диагностике пневмоторакса значительно ухудшает прогноз!
Клинические признаки пневмоторакса могут отсутствовать или быть неспецифичными. Аускультация легких на фоне ИВЛ часто не позволяет выявить изменения дыхания. Наиболее частые признаки - внезапная гипотензия и тахикардия. Пальпация воздуха под кожей шеи или верхней половины грудной клетки - патогномоничный симптом баротравмы легких. При подозрении на баротравму необходима срочная рентгенография грудной клетки. Ранний симптом баротравмы - выявление интерстициальной эмфиземы легких, которую следует считать предвестником пневмоторакса. В вертикальном положении воздух обычно локализуется в верхушечном отделе легочного поля, а в горизонтальном - в передней реберно-диафрагмальной борозде у основания легкого.
При проведении ИВЛ пневмоторакс опасен из-за возможности сдавления легких, крупных сосудов и сердца. Поэтому выявленный пневмоторакс требует немедленного дренирования плевральной полости. Легкие лучше раздувать без использования отсоса, по методу Бюллау, так как создаваемое отрицательное давление в плевральной полости может превышать транспульмональное давление и увеличивать скорость потока воздуха нз легкого в полость плевры. Однако, как показывает опыт, в отдельных случаях необходимо применять дозированное отрицательное давление в плевральной полости для лучшего расправления легких.
Методы отмены ивл
Восстановление спонтанного дыхания после продленной ИВЛ сопровождается не только возобновлением деятельности дыхательных мышц, но и возвратом к нормальным соотношениям колебаний внутригрудного давления. Изменения плеврального давления от положительных значений до отрицательных приводят к важным гемодинамическим сдвигам: повышается венозный возврат, но также увеличивается постнагрузка на левый желудочек, и в результате может падать систолический ударный объем. Быстрое отключение респиратора может вызвать сердечную дисфункцию. Прекращать ИВЛ можно только после устранения причин, вызвавших развитие ОДН. При этом должны быть учтены и многие другие факторы: общее состояние больного, неврологический статус, показатели гемодинамики, водный и электролитный баланс и, самое главное, возможность поддержания адекватного газообмена при самостоятельном дыхании.
Методика перевода больных после длительной ИВЛ на спонтанное дыхание с «отлучением» от респиратора представляет сложную многоэтапную процедуру, включающую множество технических приемов - лечебную физкультуру, тренировку дыхательных мышц, физиотерапию на область грудной клетки, питание, раннюю активацию больных и др. [Гологорский В.А. и др., 1994].
Существуют три метода отмены ИВЛ: 1) с помощью ППВЛ; 2) с помощью Т-образного коннектора или Т-образный способ; 3) с помощью сеансов ВИВЛ.
- Перемежающаяся принудительная вентиляция легких. Этот метод обеспечивает для больного определенный уровень ИВЛ и позволяет больному дышать самостоятельно в промежутках между работой респиратора. Постепенно сокращаются периоды ИВЛ и увеличиваются периоды самостоятельного дыхания. Наконец, уменьшается продолжительность ИВЛ вплоть до полного ее прекращения. Эта методика небезопасна для больного, так как самостоятельное дыхание ничем не поддерживается.
- Т-образный метод. В этих случаях периоды ИВЛ чередуются с сеансами самостоятельного дыхания через Т-вставочный коннектор при работающем респираторе. Обогащенный кислородом воздух поступает из респиратора, предотвращая попадание атмосферного и выдыхаемого воздуха в легкие больного. Даже при хороших клинических показателях первый период самостоятельного дыхания не должен превышать 1-2 ч, после чего ИВЛ следует возобновлять на 4-5 ч для обеспечения отдыха больного. Учащая и увеличивая периоды спонтанной вентиляции, достигают прекращения последней на все дневное время суток, а затем и на целые сутки. Т-образный метод позволяет более точно определять показатели легочной функции при дозированном спонтанном дыхании. Этот метод превосходит ППВЛ по эффективности восстановления силы и работоспособности дыхательной мускулатуры.
- Метод вспомогательной респираторной поддержки. В связи с появлением различных способов ВИВЛ стало возможным использовать их в период отлучения больных от ИВЛ. Среди этих методов наибольшее значение имеет ВВЛ, которую можно сочетать с режимами ПДКВ и ВЧ ИВЛ.
Обычно используется триггерный режим ИВЛ. Многочисленные описания методов, публикуемых под разными названиями, затрудняют понимание их функциональных различий и возможностей.
Применение сеансов вспомогательной вентиляции легких в триггерном режиме улучшает состояние функции дыхания и стабилизирует кровообращение. Увеличиваются ДО, снижается ЧД, возрастают уровни РаО 2 .
Путем многократного использования ВИВЛ с планомерным чередованием с ИВЛ в режимах ПДКВ и с самостоятельным дыханием удается добиться нормализации дыхательной функции легких и постепенно «отлучить» больного от респираторной помощи. Количество сеансов ВИВЛ может быть различным и зависит от динамики основного патологического процесса и степени выраженности легочных изменений. Режим ВИВЛ с ПДКВ обеспечивает оптимальный уровень вентиляции и газообмена, не угнетает сердечную деятельность и хорошо переносится больными. Эти приемы могут быть дополнены сеансами ВЧ ИВЛ. В отличие от ВЧ ИВЛ, создающей лишь кратковременный положительный эффект, режимы ВИВЛ улучшают функцию легких и обладают несомненным преимуществом перед другими способами отмены ИВЛ.
Особенности ухода за больными
Пациенты, которым проводится ИВЛ, должны находиться под непрерывным наблюдением. Особенно необходим контроль за показателями кровообращения и газовым составом крови. Показано использование систем тревоги. Принято измерять выдыхаемый объем с помощью сухих спирометров, вентилометров. Быстродействующие анализаторы кислорода и углекислого газа (капнограф), а также электроды для регистрации транскутанных РО 2 и РСО 2 в значительной мере облегчают получение важнейшей информации о состоянии газообмена. В настоящее время применяют мониторное наблюдение за такими характеристиками, как форма кривых давления и потока газа в дыхательных путях. Их информативность позволяет оптимизировать режимы ИВЛ, подбирать наиболее благоприятные параметры и прогнозировать терапию.
Новые взгляды на респираторную терапию
В настоящее время намечается тенденция к использованию прессоциклических режимов вспомогательной и принудительной ИВЛ. При этих режимах в отличие от традиционных величина ДО уменьшается до 5-7 мл/кг (вместо 10-15 мл/кг массы тела), положительное давление в дыхательных путях поддерживается за счет увеличения потока и изменения соотношения по времени фаз вдоха и выдоха. При этом максимальное Р пик составляет 35 см вод.ст. Это связано с тем, что спирографическое определение величин ДО и МОД сопряжено с возможными ошибками, обусловленными искусственно вызванной спонтанной гипервентиляцией. При исследованиях же с помощью индуктивной плетизмографии установлено, что величины ДО и МОД меньше, что послужило основой для уменьшения ДО при разрабатываемых методах ИВЛ.
Режимы искусственной вентиляции легких
- Airway pressure release ventilation - APRV - вентиляция легких с периодическим снижением давления вдыхательных путях.
- Assist control ventilation - ACV - вспомогательная управляемая вентиляция легких (ВУВЛ).
- Assisted controlled mechanical ventilation - ACMV (AssCMV) искусственно-вспомогательная вентиляция легких.
- Biphasic positive airway pressure - BIPAP - вентиляция легких с двумя фазами положительного давления в дыхательных путях (ВТФП) модификация ИВЛ и ВВЛ.
- Continuous distending pressure - CDP - самостоятельное дыхание с постоянно положительным давлением в дыхательных путей (СДППД).
- Controlled mechanical ventilation - CMV -управляемая (искусственная) вентиляция легких.
- Contionuous positive ail-way pressure - СРАР - самостоятельное дыхание с положительным давлением в дыхательных путях (СДППД).
- Continuous positive pressure ventilation - CPPV - ИВЛ с положительным давлением в конце выдоха (ПДКВ, Positive end-expiratorv psessure — PEEP).
- Conventional ventilation - традиционная (обычная) ИВЛ.
- Extended mandatory minute volume (ventilation) - EMMV - ППВЛ с автоматическим обеспечением заданного МОД.
- High frequency jet ventilation - HFJV - высокочастотная инжекционная (струйная) вентиляция легких - ВЧ ИВЛ.
- High frequency oscillation - HFO (HFLO) - высокочастотная осцилляция (осцилляторная ВЧ ИВЛ).
- High frequency positive pressure ventilation - HFPPV - ВЧ ИВЛ под положительным давлением, контролируемая по объему.
- Intermittent mandatory ventilation - IMV - принудительная перемежающаяся вентиляция легких (ППВЛ).
- Intermittent positive negative pressure ventilation - IPNPV - ИВЛ с отрицательным давлением на выдохе (с активным выдохом).
- Intermittent positive pressure ventilation - IPPV - вентиляция легких с перемежающимся положительным давлением.
- Intratracheal pulmonary ventilation - ITPV - внутритрахеальная легочная вентиляция.
- Inverse ratio ventilation - IRV - ИВЛ с обратным (инверсированным) отношением вдох:выдох (более 1:1).
- Low frequency positive pressure ventilation - LFPPV - ИВЛ с низкой частотой (брадипноическая).
- Mechanical ventilation - MV - механическая вентиляция легких (ИВЛ).
- Proportional assist ventilation - PAV - пропорциональная вспомогательная вентиляция легких (ВВЛ), модификация поддержки вентиляции давлением.
- Prolonged mechanical ventilation - PMV - продленная ИВЛ.
- Pressure limit ventilation - PLV - ИВЛ с ограничением давлением на вдохе.
- Spontaneous breathing - SB - самостоятельное дыхание.
- Synchronized intermittent mandatory ventilation - SIMV - синхронизированная принудительная перемежающаяся вентиляция легких (СППВЛ).
PCV (pressure control ventilation) - вентиляция с контролируемым давлением похожа на режим CMV, а при установке триггера - на ACMV. Единственным отличием является необходимость установки врачом не ДО, а давления на вдохе.
BiPAP (biphasic positive airway pressure) - вентиляция с двумя фазами положительного давления в дыхательных путях. По своей технической реализации данный режим ИВЛ похож на PCV.
Отличительной особенностью является возможность самостоятельных дыхательных попыток на высоте вдоха (отрезок 2-3 на рис. 3.5). Таким образом, режим обеспечивает пациенту большую свободу дыхания. BiPAP используют при переходе от PCV к более вспомогательным режимам вентиляции.
При повышении уровня бодрствования у больных с внутричерепными кровоизлияниями постепенно уменьшают агрессивность респираторной поддержки и переходят на вспомогательные режимы вентиляции легких.
Основные режимы вспомогательной ИВЛ, Используемые при переводе больного на самостоятельное дыхание
Рис. 3.6. Кривая давления в дыхательных путях (Paw) при дыхании пациента в режиме SIMV. Чередование вдохов с заданным дыхательным объемом (1) (частоту этих вдохов устанавливает врач) и спонтанного дыхания больного (2).

Рис. 3.7. Кривая давления в дыхательных путях (Paw) при дыхании пациента в режиме «Pressure Support». Самостоятельное дыхание больного с незначительной поддержкой давлением каждого вдоха (Psup); СРАР - см. в тексте.

Рис. 3.8. Кривая давления в дыхательных путях (Paw) при дыхании пациента в режиме СРАР. Дыхание самостоятельное, без какой-либо поддержки (1).
Пациент будет дышать самостоятельно с меньшим ДО (например, 350 мл). Таким образом, МО вентиляции больного составит 700 мл х 5 + 350 мл х 10 = 7 л. Режим используют для тренировки самостоятельного дыхания пациентов. Чередование собственных дыхательных попыток больного с небольшим количеством триггированных вдохов позволяет раздувать легкие большим ДО и осуществлять профилактику ателектазирования.
PS (pressure support) - поддержка дыхания давлением. Принцип осуществления вдоха при данном режиме похож на PCV, но принципиально отличается от него полным отсутствием заданных аппаратных вдохов. При переводе на режим PS врач дает больному возможность дышать самостоятельно и задает только незначительную поддержку давлением собственных дыхательных попыток пациента (рис. 3.7). Например, врач устанавливает поддержку давлением 10 см вод. ст. выше уровня ПДКВ. Если пациент дышит с частотой 15 дыханий в 1 мин, то все его попытки будут триггированы и поддержаны давлением вдоха 10 см вод. ст.
СРАР (continuous positive airway pressure) -самостоятельное дыхание с постоянно положительным давлением в дыхательных путях. Это наиболее вспомогательный режим ИВЛ. Врач не устанавливает ни принудительных вдохов, ни поддержки давлением (рис. 3.8). Положительное давление создают при помощи ручки ПДКВ. Обычный уровень СРАР составляет 8 -10 см вод. ст. Наличие постоянного положительного давления в дыхательных путях облегчает самостоятельное дыхание больного и способствует профилактике ателектазирования.
В связи с тем что во вспомогательных режимах ИВЛ частота принудительных вдохов сведена к минимуму или отсутствует, на случай возникновения у больного выраженного брадипноэ или апноэ на аппарате ИВЛ устанавливают так называемый апнойный режим ИВЛ. При отсутствии самостоятельных дыхательных попыток пациента в течение определенного промежутка времени (устанавливает врач) аппарат начинает вентиляцию в режиме CMV с заданными ЧД и ДО.
Проводящие пути
Нос - первые изменения поступающего воздуха происходят в носу, где он очищается, согревается и увлажняется. Этому способствует волосяной фильтр, преддверие и раковины носа. Интенсивное кровоснабжение слизистой оболочки и пещеристых сплетений раковин обеспечивает быстрое согревание или охлаждение воздуха до температуры тела. Испаряющаяся со слизистой оболочки вода увлажняет воздух на 75-80%. Длительное вдыхание воздуха пониженной влажности приводит к высыханию слизистой оболочки, попаданию сухого воздуха в легкие, развитию ателектазов, пневмонии и повышению сопротивления в воздухоносных путях.
Глотка
отделяет пищу от воздуха, регулирует давление в области среднего уха.
Гортань
обеспечивает голосовую функцию, с помощью надгортанника предотвращая аспирацию, а смыкание голосовых связок является одним из основных компонентов кашля.
Трахея — основной воздуховод, в ней согревается и увлажняется воздух. Клетки слизистой оболочки захватывают инородные вещества, а реснички продвигают слизь вверх по трахее.
Бронхи (долевые и сегментарные) заканчиваются концевыми бронхиолами.
Гортань, трахея и бронхи также участвуют в очищении, согревании и увлажнении воздуха.
Строение стенки проводящих воздухоносных путей (ВП) отличается от структуры дыхательных путей газообменной зоны. Стенка проводящих воздухоносных путей состоит из слизистой оболочки, слоя гладких мышц, подслизистой соединительной и хрящевой оболочек. Эпителиальные клетки воздухоносных путей снабжены ресничками, которые, ритмично колеблясь, продвигают защитный слой слизи в направлении носоглотки. Слизистая оболочка ВП и легочная ткань содержат макрофаги, фагоцитирующие и переваривающие минеральные и бактериальные частицы. В норме слизь из дыхательных путей и альвеол постоянно удаляется. Слизистая оболочка ВП представлена реснитчатым псевдомногослойным эпителием, а также секреторными клетками, выделяющими слизь, иммуноглобулины, комплемент, лизоцим, ингибиторы, интерферон и другие вещества. В ресничках содержится много митохондрий, обеспечивающих энергией их высокую двигательную активность (около 1000 движений в 1 мин.), что позволяет транспортировать мокроту со скоростью до 1 см/мин в бронхах и до 3 см/мин в трахее. За сутки из трахеи и бронхов в норме эвакуируется около 100 мл мокроты, а при патологических состояниях до 100 мл/час.
Реснички функционируют в двойном слое слизи. В нижнем находятся биологически активные вещества, ферменты, иммуноглобулины, концентрация которых в 10 раз больше, чем в крови. Это обуславливает биологическую защитную функцию слизи. Верхний слой ее механически защищает реснички от повреждений. Утолщение или уменьшение верхнего слоя слизи при воспалении или токсическом воздействии неизбежно нарушает дренажную функцию реснитчатого эпителия, раздражает дыхательные пути и рефлекторно вызывает кашель. Чихание и кашель защищают легкие от проникновения минеральных и бактериальных частиц.
Альвеолы
В альвеолах происходит газообмен между кровью легочных капилляров и воздухом. Общее число альвеол равно примерно 300 млн., а суммарная площадь их поверхности - примерно 80 м 2 . Диаметр альвеол составляет 0,2-0,3 мм. Газообмен между альвеолярным воздухом и кровью осуществляется путем диффузии. Кровь легочных капилляров отделена от альвеолярного пространства лишь тонким слоем ткани - так называемой альвеолярно-капиллярной мембраной, образованной альвеолярным эпителием, узким интерстициальным пространством и эндотелием капилляра. Общая толщина этой мембраны не превышает 1 мкм. Вся альвеолярная поверхность легких покрыта тонкой пленкой, называемой сурфактантом.
Сурфактант уменьшает поверхностное натяжение на границе между жидкостью и воздухом в конце выдоха, когда объем легкого минимален, увеличивает эластичность легких и играет роль противоотечного фактора (не пропускает пары воды из альвеолярного воздуха), в результате чего альвеолы остаются сухими. Он снижает поверхностное натяжение при уменьшении объема альвеолы во время выдоха и предупреждает её спадение; уменьшает шунтирование, что улучшает оксигенацию артериальной крови при более низком давлении и минимальном содержании О 2 во вдыхаемой смеси.
Сурфактантный слой состоит из:
1) собственно сурфактанта (микропленки из фосфолипидных или полипротеидных молекулярных комплексов на границе с воздушной средой);
2) гипофазы (глубжележащего гидрофильного слоя из белков, электролитов, связанной воды, фосфолипидов и полисахаридов);
3) клеточного компонента, представленного альвеолоцитами и альвеолярными макрофагами.
Основными химическими составляющими сурфактанта является липиды, белки и углеводы. Фосфолипиды (лецитин, пальмитиновая кислота, гепарин) составляют 80-90% его массы. Сурфактант покрывает непрерывным слоем и бронхиолы, понижает сопротивление при дыхании, поддерживает наполнение
При низком давлении растяжения, уменьшает действие сил, вызывающих накопление жидкости в тканях. Кроме того, сурфактант очищает вдыхаемые газы, отфильтровывает и улавливает вдыхаемые частицы, регулирует обмен воды между кровью и воздушной средой альвеолы, ускоряет диффузию СО 2 , обладает выраженным антиокислительным действием. Сурфактант очень чувствителен к различным эндо- и экзогенным факторам: нарушениям кровообращения, вентиляции и метаболизма, изменению РО 2 во вдыхаемом воздухе, загрязнению его. При дефиците сурфактанта возникают ателектазы и РДС новорожденных. Примерно 90-95% альвеолярного сурфактанта повторно перерабатывается, очищается, накапливается и ресекретируется. Период полувыведения компонентов сурфактанта из просвета альвеол здоровых легких составляет около 20 ч.
Легочные объёмы
Вентиляция легких зависит от глубины дыхания и частоты дыхательных движений. Оба этих параметра могут варьировать в зависимости от потребностей организма. Есть ряд объемных показателей, характеризующих состояние легких. Нормальные средние значения для взрослого человека следующие:
1. Дыхательный объем
(ДО- VT
- Tidal Volume)
- объем вдыхаемого и выдыхаемого воздуха при спокойном дыхании. Нормальные значения - 7-9мл/кг.
2. Резервный объем вдоха (РОвд
- IRV
- Inspiratory Reserve Volume) - объем, который может дополнительно поступить после спокойного вдоха, т.е. разница между нормальной и максимальной вентиляцией. Нормальное значение: 2-2,5 л (около 2/3 ЖЕЛ).
3. Резервный объем выдоха (РОвыд - ERV - Expiratory Reserve Volume) - объем, который можно дополнительно выдохнуть после спокойного выдоха, т.е. разница между нормальным и максимальным выдохом. Нормальное значение: 1,0-1,5 л (около 1/3 ЖЕЛ).
4.Остаточный объем (ОО - RV
- Residal Volume) - объем, остающийся в легких после максимального выдоха. Около 1,5-2,0 л.
5. Жизненная емкость легких (ЖЕЛ - VT
- Vital Capacity) — количество воздуха, которое может быть максимально выдохнуто после максимального вдоха. ЖЕЛ является показателем подвижности легких и грудной клетки. ЖЕЛ зависит от возраста, пола, размеров и положения тела, степени тренированности. Нормальные значения ЖЕЛ - 60-70 мл/кг - 3,5-5,5 л.
6. Резерв вдоха (РВ)
-Ёмкость вдоха (Евд - IC
- Inspiritory Capacity) - максимальное количество воздуха, которое может поступить в легкие после спокойного выдоха. Равен сумме ДО и РОвд.
7. Общая емкость легких (ОЕЛ - TLC
- Total lung capacity) или максимальная емкость легких - количество воздуха, содержащееся в легких на высоте максимального вдоха. Состоит из ЖЕЛ и ОО и рассчитывается как сумма ЖЕЛ и ОО. Нормальное значение около 6,0 л.
Исследование структуры ОЕЛ является решающим в выяснении путей увеличения или снижения ЖЕЛ, что может иметь существенное практическое значение. Увеличение ЖЕЛ может быть расценено положительно только в том случаи, если ОЕЛ не меняется или увеличивается, но меньше, чем ЖЕЛ, что происходит при увеличении ЖЕЛ за счет уменьшения ОО. Если одновременно с увеличением ЖЕЛ происходит еще большее увеличение ОЕЛ, то это нельзя считать положительным фактором. При ЖЕЛ ниже 70% ОЕЛ функция внешнего дыхания глубоко нарушена. Обычно при патологических состояниях ОЕЛ и ЖЕЛ изменяются одинаково, за исключением обструктивной эмфиземы легких, когда ЖЕЛ, как правило, уменьшается, ОО увеличивается, а ОЕЛ может оставаться нормальной или быть выше нормы.
8. Функциональная остаточная емкость (ФОЕ - FRC
- Functional residual volume) - количество воздуха, которое остается в легких после спокойного выдоха. Нормальные значения у взрослых - от 3 до 3,5 л. ФОЕ = ОО + РОвыд. По определению ФОЕ - объем газа, который остается в легких при спокойном выдохе и может быть мерой области газообмена. Она образуется в результате баланса между противоположно направленными эластическими силами легких и грудной клетки. Физиологическое значение ФОЕ состоит в частичном обновлении альвеолярного объема воздуха во время вдоха (вентилируемый объем) и указывает на объем альвеолярного воздуха, постоянно находящегося в легких. Со снижением ФОЕ связаны развитие ателектазов, закрытие мелких дыхательных путей, уменьшение податливости легких, увеличение альвеолярно-артериального различия по О 2 в результате перфузии в ателектазированных участках легких, снижение вентиляционно-перфузионного соотношения. Обструктивные вентиляционные нарушения ведут к повышению ФОЕ, рестриктивные нарушения - к снижению ФОЕ.
Анатомическое и функциональное мертвое пространство
Анатомическим мертвым пространством
называют объем воздухоносных путей, в котором не происходит газообмен. Это пространство включает носовую и ротовую полости, глотку, гортань, трахею, бронхи и бронхиолы. Объем мертвого пространства зависит от роста и положения тела. Приближенно можно считать, что у сидящего человека объем мертвого пространства (в миллилитрах) равен удвоенной массе тела (в килограммах). Таким образом, у взрослых он равен около 150-200 мл (2 мл/кг массы тела).
Под функциональным (физиологическим) мертвым пространством
понимают все те участки дыхательной системы, в которых не происходит газообмена по причине сниженного или отсутствующего кровотока. К функциональному мертвому пространству в отличие от анатомического относятся не только воздухоносные пути, но также и те альвеолы, которые вентилируются, но не перфузируются кровью.
Альвеолярная вентиляция и вентиляция мертвого пространства
Часть минутного объема дыхания, достигающая альвеол, называется альвеолярной вентиляцией, остальная его часть составляет вентиляцию мертвого пространства. Альвеолярная вентиляция служит показателем эффективности дыхания в целом. Именно от этой величины зависит газовый состав, поддерживаемый в альвеолярном пространстве. Что касается минутного объема, то он лишь в незначительной степени отражает эффективность вентиляции легких. Так, если минутный объем дыхания нормальный (7л/мин), но дыхание частое и поверхностное (ДО-0,2 л, ЧД-35/мин), то вентилироваться
Будет главным образом мертвое пространство, в которое воздух поступает раньше, чем в альвеолярное; в этом случае вдыхаемый воздух почти не будет достигать альвеол. Поскольку объем мертвого пространства постоянен, альвеолярная вентиляция тем больше, чем глубже дыхание и меньше частота.
Растяжимость (податливость) легочной ткани
Растяжимость легких является мерой эластической тяги, а также эластического сопротивления легочной ткани, которое преодолевается в процессе вдоха. Иначе говоря, растяжимость — это мера упругости легочной ткани, т. е. её податливость. Математически растяжимость выражается в виде частного от изменения объема легких и соответствующего изменения внутрилегочного давления.
Растяжимость может быть измерена отдельно для легких и для грудной клетки. С клинической точки зрения (особенно во время ИВЛ) наибольший интерес представляет именно податливость самой легочной ткани, отражающая степень рестриктивной легочной патологии. В современной литературе растяжимость легких принято обозначать термином «комплайнс» (от английского слова «compliance», сокращенно — С).
Податливость легких снижается:
С возрастом (у пациентов старше 50 лет);
В положении лежа (из-за давления органов брюшной полости на диафрагму);
Во время лапароскопических хирургических вмешательств в связи с карбоксиперитонеумом;
При острой рестриктивной патологии (острые полисегментарные пневмонии, РДС, отёк легких, ателектазирование, аспирация и т. д.);
При хронической рестриктивной патологии (хроническая пневмония, фиброз легких, коллагенозы, силикозы и т. д.);
При патологии органов, которые окружают легкие (пневмо- или гидроторакс, высокое стояние купола диафрагмы при парезе кишечника и т.д.).
Чем хуже податливость лёгких, тем большее эластическое сопротивление легочной ткани надо преодолеть, чтобы достигнуть того дыхательного объема, что и при нормальной податливости. Следовательно, в случае ухудшающейся растяжимости лёгких при достижении того же дыхательного объема давление в дыхательных путях существенно возрастает.
Данное положение очень важно для понимания: при объемной ИВЛ, когда принудительный дыхательный объём подается больному с плохой податливостью легких (без высокого сопротивления дыхательных путей), существенный рост пикового давления в дыхательных путях и внутрилегочного давления значительно увеличивает риск баротравмы.
Сопротивление дыхательных путей
Поток дыхательной смеси в легких должен преодолеть не только эластическое сопротивление самой ткани, но и резистивное сопротивление дыхательных путей Raw (аббревиатура от английского слова «resistance»). Поскольку трахеобронхиальное дерево представляет собой систему трубок различной длины и ширины, то сопротивление газотоку в легких можно определить по известным физическим законам. В целом, сопротивление потоку зависит от градиента давлений в начале и в конце трубки, а также от величины самого потока.
Поток газа в легких может быть ламинарным, турбулентным и переходным. Для ламинарного потока характерно послойное поступательное движение газа с
Различной скоростью: скорость потока наиболее высока в центре и постепенно снижается к стенкам. Ламинарный поток газа преобладает при относительно низких скоростях и описывается законом Пуазейля, в соответствии с которым сопротивление газотоку в наибольшей степени зависит от радиуса трубки (бронхов). Уменьшение радиуса в 2 раза приводит к возрастанию сопротивления в 16 раз. В связи с этим понятна важность выбора по возможности наиболее широкой эндотрахеальной (трахеостомической) трубки и поддержания проходимости трахеобронхиального дерева во время ИВЛ.
Сопротивление дыхательных путей газотоку значительно увеличивается при бронхиолоспазме, отеке слизистой оболочки бронхов, скоплении слизи и воспалительного секрета по причине сужения просвета бронхиального дерева. На сопротивление влияют также скорость потока и длина трубки (бронхов). С
Увеличением скорости потока (форсирование вдоха или выдоха) сопротивление дыхательных путей увеличивается.
Основные причины увеличения сопротивления дыхательных путей:
Бронхиолоспазм;
Отек слизистой оболочки бронхов, (обострение бронхиальной астмы, бронхит, подсвязочный ларингит);
Инородное тело, аспирация, новообразования;
Скопление мокроты и воспалительного секрета;
Эмфизема (динамическая компрессия воздухоносных путей).
Турбулентный поток характеризуется хаотичным движением молекул газа вдоль трубки (бронхов). Он преобладает при высоких объемных скоростях потока. В случае турбулентного потока сопротивление дыхательных путей возрастает, так как при этом оно в еще большей степени зависит от скорости потока и радиуса бронхов. Турбулентное движение возникает при высоких потоках, резких изменениях скорости потока, в местах изгибов и разветвлений бронхов, при резком изменении диаметра бронхов. Вот почему турбулентный поток характерен для больных ХОЗЛ, когда даже в стадии ремиссии имеет место повышенное сопротивление дыхательных путей. Это же касается больных бронхиальной астмой.
Сопротивление воздухоносных путей распределено в легких неравномерно. Наибольшее сопротивление создают бронхи среднего калибра (до 5-7-й генерации), так как сопротивление крупных бронхов невелико из-за их большого диаметра, а мелких бронхов — вследствие значительной суммарной площади поперечного сечения.
Сопротивление дыхательных путей зависит также от объема легких. При большом объёме паренхима оказывает большее «растягивающее» действие на дыхательные пути, и их сопротивление уменьшается. Применение ПДКВ (PEEP) способствует увеличению объема легких и, следовательно, снижению сопротивления дыхательных путей.
Сопротивление дыхательных путей в норме составляет:
У взрослых — 3-10 мм вод.ст./л/с;
У детей — 15-20 мм вод.ст./л/с;
У младенцев до 1 года — 20-30 мм вод.ст./л/с;
У новорожденных — 30-50 мм вод.ст./л/с.
На выдохе сопротивление дыхательных путей на 2-4 мм вод.ст./л/с больше, чем на вдохе. Это связано с пассивным характером выдоха, когда состояние стенки воздухоносных путей в большей мере влияет на газоток, чем при активном вдохе. Поэтому для полноценного выдоха требуется в 2-3 раза больше времени, чем для вдоха. В норме соотношение времени вдох/выдох (I:E) составляет для взрослых около 1: 1,5-2. Полноценность выдоха у больного во время ИВЛ можно оценить при помощи мониторинга экспираторной временной константы.
Работа дыхания
Работа дыхания совершается преимущественно инспираторными мышцами во время вдоха; выдох почти всегда пассивен. В то же время в случае, например, острого бронхоспазма или отека слизистой оболочки дыхательных путей выдох также становится активным, что значительно увеличивает общую работу внешней вентиляции.
Во время вдоха работа дыхания, в основном, тратится на преодоление эластического сопротивления легочной ткани и резистивного сопротивления дыхательных путей, при этом около 50 % затраченной энергии накапливается в упругих структурах легких. Во время выдоха эта накопленная потенциальная энергия высвобождается, что позволяет преодолевать экспираторное сопротивление дыхательных путей.
Увеличение сопротивления вдоху или выдоху компенсируется дополнительной работой дыхательных мышц. Работа дыхания возрастает при снижении растяжимости легких (рестриктивная патология), росте сопротивления дыхательных путей (обструктивная патология), тахипноэ (за счет вентиляции мертвого пространства).
На работу дыхательной мускулатуры в норме тратится только 2-3% от всего потребляемого организмом кислорода. Это, так называемая, «стоимость дыхания». При физической работе стоимость дыхания может достигать 10-15%. А при патологии (особенно рестриктивной) на работу дыхательных мышц может расходоваться более 30-40% от всего поглощаемого организмом кислорода. При тяжёлой диффузионной дыхательной недостаточности стоимость дыхания возрастает до 90%. С какого-то момента весь дополнительный кислород, получаемый за счет увеличения вентиляции, идет на покрытие соответствующего прироста работы дыхательных мышц. Вот почему на определенном этапе существенное увеличение работы дыхания является прямым показанием к началу ИВЛ, при которой стоимость дыхания уменьшается практически до 0.
Работа дыхания, которая требуется для преодоления эластического сопротивления (податливости легких), возрастает по мере увеличения дыхательного объема. Работа, необходимая для преодоления резистивного сопротивления дыхательных путей, возрастает при увеличении частоты дыхания. Пациент стремится уменьшить работу дыхания, меняя частоту дыхания и дыхательный объем в зависимости от преобладающей патологии. Для каждой ситуации существуют оптимальные частота дыхания и дыхательный объем, при которых работа дыхания минимальна. Так, для больных со сниженной растяжимостью, с точки зрения минимизации работы дыхания, подходит более частое и поверхностное дыхание (малоподатливые легкие трудно поддаются расправлению). С другой стороны, при увеличенном сопротивлении дыхательных путей оптимально глубокое и медленное дыхание. Это понятно: увеличение дыхательного объема позволяет «растянуть», расширить бронхи, уменьшить их сопротивление газотоку; с этой же целью больные с обструктивной патологией во время выдоха сжимают губы, создавая собственное «ПДКВ» (PEEP). Медленное и редкое дыхание способствует удлинению выдоха, что важно для более полного удаления выдыхаемой газовой смеси в условиях повышенного экспираторного сопротивления дыхательных путей.
Регуляция дыхания
Процесс дыхания регулируется центральной и периферической нервной системой. В ретикулярной формации головного мозга находится дыхательный центр, состоящий из центров вдоха, выдоха и пневмотаксиса.
Центральные хеморецепторы расположены в продолговатом мозге и возбуждаются при повышении концентрации Н+ и РСО 2 в спинномозговой жидкости. В норме рН последней составляет 7,32, РСО 2 - 50 мм.рт.ст., а содержание НСО 3 - 24,5 ммоль/л. Даже небольшое снижение рН и рост РСО 2 увеличивают вентиляцию легких. Эти рецепторы реагируют на гиперкапнию и ацидоз медленнее, чем периферические, так как требуется дополнительное время на измерение величины СО 2 , Н + и НСО 3 из-за преодоления гематоэнцефалического барьера. Сокращения дыхательных мышц контролирует центральный дыхательный механизм, состоящий из группы клеток продолговатого мозга, моста, а также пневмотаксических центров. Они тонизируют дыхательный центр и по импульсации из механорецепторов определяют порог возбуждения, при котором прекращается вдох. Пневмотаксические клетки также переключают вдох на выдох.
Периферические хеморецепторы, расположенные на внутренних оболочках сонного синуса, дуги аорты, левого предсердия, контролируют гуморальные параметры (РО 2 , РСО 2 в артериальной крови и спинномозговой жидкости) и немедленно реагируют на изменения внутренней среды организма, меняя режим самостоятельного дыхания и, таким образом, корригируя рН, РО 2 и РСО 2 в артериальной крови и спинномозговой жидкости. Импульсы из хеморецепторов регулируют объем вентиляции, необходимый для поддержания определенного уровня метаболизма. В оптимизации режима вентиляции, т.е. установлении частоты и глубины дыхания, длительности вдоха и выдоха, силы сокращения дыхательных мышц при данном уровне вентиляции, участвуют и механорецепторы. Вентиляция легких определяется уровнем метаболизма, воздействием продуктов обмена веществ и О2 на хеморецепторы, которые трансформируют их в афферентную импульсацию нервных структур центрального дыхательного механизма. Основная функция артериальных хеморецепторов - немедленная коррекция дыхания в ответ на изменения газового состава крови.
Периферические механорецепторы, локализующиеся в стенках альвеол, межреберных мышцах и диафрагме, реагируют на растяжение структур, в которых они находятся, на информацию о механических явлениях. Главную роль играют механорецепторы легких. Вдыхаемый воздух поступает по ВП к альвеолам и участвует в газообмене на уровне альвеолярно-капиллярной мембраны. По мере растяжения стенок альвеол во время вдоха механорецепторы возбуждаются и посылают афферентный сигнал в дыхательный центр, который тормозит вдох (рефлекс Геринга-Брейера).
При обычном дыхании межреберно-диафрагмальные механорецепторы не возбуждаются и имеют вспомогательное значение.
Система регуляции завершается нейронами, интегрирующими импульсы, которые поступают к ним от хеморецепторов, и посылающими импульсы возбуждения к дыхательным мотонейронам. Клетки бульбарного дыхательного центра посылают как возбуждающие, так и тормозящие импульсы к дыхательным мышцам. Координированное возбуждение респираторных мотонейронов приводит к синхронному сокращению дыхательных мышц.
Дыхательные движения, создающие воздушный поток, происходят благодаря согласованной работе всех дыхательных мышц. Нервные клетки двигательных
Нейронов дыхательных мышц расположены в передних рогах серого вещества спинного мозга (шейные и грудные сегменты).
У человека в регуляции дыхания принимает участие и кора большого мозга в пределах, допускаемых хеморецепторной регуляцией дыхания. Так, например, волевая задержка дыхания ограничена временем, в течение которого РаО 2 в спинномозговой жидкости повышается до уровней, возбуждающих артериальные и медуллярные рецепторы.
Биомеханика дыхания
Вентиляция легких происходит за счет периодических изменений работыдыхательных мышц, объема грудной полости и легких. Основными мышцами вдоха являются диафрагма и наружные межреберные мышцы. Во время их сокращения происходят уплощение купола диафрагмы и приподнятие ребер кверху, в результате объем грудной клетки увеличивается, растет отрицательное внутриплевральное давление (Ppl). Перед началом вдоха (в конце выдоха) Ppl приблизительно составляет минус 3-5 см вод.ст. Альвеолярное давление (Palv) принимается за 0 (т. е. равно атмосферному), оно же отражает давление в дыхательных путях и коррелирует с внутригрудным давлением.
Градиент между альвеолярным и внутриплевральным давлением называется транспульмонарным давлением (Ptp). В конце выдоха оно составляет 3-5 см вод.ст. Во время спонтанного вдоха рост отрицательного Ppl (до минус 6-10 см вод.ст.) вызывает снижение давления в альвеолах и дыхательных путях ниже атмосферного. В альвеолах давление снижается до минус 3-5 см вод.ст. За счёт разницы давлений воздух поступает (засасывается) из внешней среды в легкие. Грудная клетка и диафрагма действуют как поршневой насос, втягивающий воздух в легкие. Такое «присасывающее» действие грудной клетки важно не только для вентиляции, но и для кровообращения. Во время спонтанного вдоха происходят дополнительное «присасывание» крови к сердцу (поддержание преднагрузки) и активизация легочного кровотока из правого желудочка по системе легочной артерии. В конце вдоха, когда движение газа прекращается, альвеолярное давление возвращается к нулю, но внутриплевральное давление остается сниженным до минус 6-10 см вод.ст.
Выдох в норме является процессом пассивным. После расслабления дыхательных мышц силы эластической тяги грудной клетки и легких вызывают удаление (выдавливание) газа из легких и восстановление первоначального объема легких. В случае нарушения проходимости трахеобронхиального дерева (воспалительный секрет, отек слизистой оболочки, бронхоспазм) процесс выдоха затруднен, и в акте дыхания начинают принимать участие также мышцы выдоха (внутренние межреберные мышцы, грудные мышцы, мышцы брюшного пресса и т. д.). При истощении экспираторных мышц процесс выдоха еще более затрудняется, происходит задержка выдыхаемой смеси и динамическое перераздувание легких.
Недыхательные функции легких
Функции легких не ограничиваются диффузией газов. В них содержится 50% всех эндотелиальных клеток организма, которые выстилают капиллярную поверхность мембраны и участвуют в метаболизме и инактивации биологически активных веществ, проходящих через легкие.
1. Легкие контролируют общую гемодинамику путем различного заполнения собственного сосудистого русла и влияния на биологически активные вещества, регулирующие сосудистый тонус (серотонин, гистамин, брадикинин, катехоламины), превращением ангиотензина I в ангиотензин II, участием в метаболизме простагландинов.
2. Легкие регулируют свертывание крови, секретируя простациклин - ингибитор агрегации тромбоцитов, и удаляя из кровотока тромбопластин, фибрин и продукты его деградации. В результате этого оттекающая от легких кровь имеет более высокую фибринолитическую активность.
3. Легкие участвуют в белковом, углеводном и жировом обмене, синтезируя фосфолипиды (фосфатидилхолин и фосфатидилглицерол - основные компоненты сурфактанта).
4. Легкие продуцируют и элиминируют тепло, поддерживая энергетический баланс организма.
5. Легкие очищают кровь от механических примесей. Агрегаты клеток, микротромбы, бактерии, пузырьки воздуха, капли жира задерживаются легкими и подвергаются деструкции и метаболизму.
Типы вентиляции и виды нарушений вентиляции
Разработана физиологически четкая классификация типов вентиляции, в основу которой положены парциальные давления газов в альвеолах. В соответствии с этой классификацией выделяются следующие типы вентиляции:
1.Нормовентиляция - нормальная вентиляция, при которой парциальное давление СО2 в альвеолах поддерживается на уровне около 40 мм.рт.ст.
2.Гипервентиляция - усиленная вентиляция, превышающаяметаболические потребности организма (РаСО2<40 мм.рт.ст.).
3.Гиповентиляция - сниженная вентиляция по сравнению с метаболическими потребностями организма (РаСО2>40 мм.рт.ст.).
4. Повышенная вентиляция - любое увеличение альвеолярной вентиляции по сравнению с уровнем покоя, независимо от парциального давления газов в альвеолах (например, при мышечной работе).
5.Эупноэ - нормальная вентиляция в покое, сопровождающаяся субъективным чувством комфорта.
6.Гиперпноэ - увеличение глубины дыхания независимо от того, повышена ли при этом частота дыхательных движений или нет.
7.Тахипноэ - увеличение частоты дыхания.
8.Брадипноэ - снижение частоты дыхания.
9.Апноэ - остановка дыхания, обусловленная, главным образом, отсутствием физиологической стимуляции дыхательного центра (уменьшение напряжения СО2, в артериальной крови).
10.Диспноэ (одышка) - неприятное субъективное ощущение недостаточности дыхания или затрудненного дыхания.
11.Ортопноэ - выраженная одышка, связанная с застоем крови в легочных капиллярах в результате недостаточности левого сердца. В горизонтальном положении это состояние усугубляется, и поэтому лежать таким больным тяжело.
12.Асфиксия - остановка или угнетение дыхания, связанные, главным образом, с параличом дыхательных центров или закрытием дыхательных путей. Газообмен при этом резко нарушен (наблюдается гипоксия и гиперкапния).
В целях диагностики целесообразно различать два типа нарушений вентиляции - рестриктивный и обструктивный.
К рестриктивному типу нарушений вентиляции относятся все патологические состояния, при которых снижаются дыхательная экскурсия и способность легких расправляться, т.е. уменьшается их растяжимость. Такие нарушения наблюдаются, например, при поражениях легочной паренхимы (пневмонии, отёк лёгких, фиброз лёгких) или при плевральных спайках.
Обструктивный тип нарушений вентиляции обусловлен сужением воздухоносных путей, т.е. повышением их аэродинамического сопротивления. Подобные состояния встречаются, например, при накоплении в дыхательных путях слизи, набухании их слизистой оболочки или спазме бронхиальных мышц (аллергический бронхиолоспазм, бронхиальная астма, астмоидный бронхит и т.д.). У таких больных сопротивление вдоху и выдоху повышено, и поэтому со временем воздушность легких и ФОЕ у них увеличиваются. Патологическое состояние, характеризующееся чрезмерным уменьшением числа эластических волокон(исчезновением альвеолярных перегородок, объединением капиллярной сети), называется эмфиземой легких.
Данилов А.Ф.
Ветеринарный центр “Зоовет»
Дыхание — совокупность процессов, обеспечивающих потребление кислорода и выделение двуокиси углерода в атмосферу. В основе дыхательной функции лежат тканевые окислительно-восстановительные процессы, обеспечивающие обмен энергии в организме.
Типы дыхания. У животных различают три типа дыхания: реберный (грудной) — характеризуется при вдохе преобладающим сокращением наружных межреберных мышц; диафрагмальный (брюшной) — когда расширение грудной клетки происходит преимущественно за счет сокращения диафрагмы; реберно-брюшной — когда вдох обеспечивается в равной степени межреберными мышцами, диафрагмой и брюшными мышцами. Последний тип дыхания свойственен сельскохозяйственным животным. Изменение типа дыхания, может свидетельствовать о заболевании органов грудной или брюшной полости. Например, при заболевании органов брюшной полости преобладает реберный тип дыхания, так как животное оберегает больные органы.
Регуляция внешнего дыхания
В соответствии с метаболическими потребностями дыхательная система обеспечивает газообмен О2 и СО2 между окружающей средой и организмом. Эту жизненно важную функцию регулирует сеть многочисленных взаимосвязанных нейронов ЦНС, объединяемых в комплексное понятие «дыхательный центр». При воздействии на его структуры нервных и гуморальных стимулов происходит приспособление функции дыхания к меняющимся условиям внешней среды. Структуры, необходимые для возникновения дыхательного ритма, находятся в продолговатом мозге.
Респираторная система животных подразделяется на два больших отдела: Верхние дыхательные пути (нос, пазухи, ротовая полость, гортань).- В них происходит увлажнение, и согревание атмосферного воздуха.
Нижние дыхательные пути, которые в свою очередь подразделяются на две зоны: Проводящую(трахею, бронхи, бронхиолы)- «мёртвое пространство»
Дыхательную (дыхательные бронхиолы, альвеолярные ходы, альвеолярные мешочки, альвеолы)
Лёгочные объёмы
В физиологии дыхания различают несколько динамических лёгочных обьёмов, меняющихся в зависимости от функционального состояния системы внешнего дыхания. Выделяют следующие основные лёгочные объёмы (по русскоязычной и международной номенклатуре).
ДО — дыхательный объём (VT – Tidal Volume): это объём дыхательного газа во время спокойного вдоха и выдоха. У животных описано три способа определения ДО.
- 10-18 мл\кг (H. Schebitz)
- до 8 кг – вес в кг умножается на 20; массой тела от 8 до 14 кг – вес в кг умножается на 15; массой тела от 14 до 25 кг – вес в кг умножается на 12; массой тела свыше 25 кг – вес в кг умножается на 10. (О.Б. Павлов, О.Т. Прасмыцкий)
- V T = 7.69 kg 1.04 , или 8 мл\кг для больших животных, 10 мл\кгдля мелких животных. (Jeff Ko, DVM, MS, DACVA)
МОД — объем воздуха, проходящий через легкие за 1 минуту.
МОД = ДО * ЧДД Примерно равен 150 мл\кг\мин (H. Schebitz)
РОВд – резервный объём вдоха (IRV – Inspiratory Reserve Volume): дополнительный объём, который животное может вдохнуть по окончании спокойного вдоха. Составляет примерно 100-150 % от ДО.
РОВыд – резервный объём выдоха (EVR – Expiratory Reserve Volume): дополнительный объём который животное может выдохнуть после окончания спокойного выдоха. Составляет примерно 100 – 120 % от ДО.
Евд — емкость вдоха (IC – Inspiratory Capacity): объём максимального вдоха после спокойного выдоха. Равен ДО + РОВд (VT + IRV)
ЖЕЛ – жизненная ёмкость лёгких (VC – Vital Capacity) Один из важнейших показателей функции внешней вентиляции; представляет собой объём максимального выдоха (вдоха), после максимального вдоха (выдоха): ЖЕЛ = ДО + РОВыд + РОВд (VC = VT + EVR + IRV)
Снижение этого показателя более чем на 1\3 от нормы говорит о серьёзной функциональной недостаточности системы внешнего дыхания (снижения податливости лёгких, прогрессирование обструктивной патологии,нарушение нейромышечного управления дыханиемс и т.д.).
ОО – остаточный объём (RV – Residual Volume): объём, остающийся в лёгких после максимального выдоха.
ФОЕ – функциональная остаточная ёмкость (FRC – Functional Residual volume): представляет собой объём газа, который остаётся в лёгких после спокойного выдоха.
ФОЕ = РОВыд + ОО (FRC = ERV + RV) Состовляет примерно 300-400 % от ДО.
Косвенно ФОЕ коррелирует с площадью газообмена. ФОЕ уменьшается при: ожирении, снижении тонуса диафрагмы, беременности, рестриктивной патологии лёгких и т.д.
ОЕЛ – общая ёмкость лёгких (TLC – Total Lung Capacity): объём лёгких во время максимального вдоха.
Растяжимость лёгочной ткани (податливость(compliance)) – это мера упругости лёгочной ткани т.е. её податливость. Истинную эластическую податливость лёгких отражает так называемый статический комплайнс (Cst) в норме она равна 50 мл\см.вод.ст., и вычисляется по формуле Cst.=Vt\Pplat-PEEP
Сопротивление дыхательных путей (resistance) – сопротивление контура и трахиобронхиального дерева на вдохе. Верхняя граница инспираторного сопротивления – 5 см вод.ст./л∙сек рассчитывается по формулеR= 8 η l\ 3,14r 2 где: η-это вязкость газа, l — длинна трубки(бронхов), r – радиус трубки (бронха) или R I = P D – P platoInsp /Flow, где R I – инспираторное сопротивление, Flow – поток (обычно пиковый поток респиратора), P D — пиковое давление в дыхательных путях, P platoInsp — давление на плато вдоха (в условиях окончания вдоха и остановки потока). Увеличение инспираторного сопротивления свидетельствует об ухудшении проходимости трахео-бронхиального дерева из-за бронхоспазма, отека, скопления мокроты.

Дыхательная недостаточность (ее виды и терминальные состояния при которых она возникает).
— это неспособность легких превратить притекающую к ним венозную кровь в артериальную.
(Зильбер, 1978)
— тяжелое нарушение обмена дыхательных газов.
(M.A.Grippiz, 2001)
Основные механизмы развития недостаточности дыхания заключаются в нарушении процессов вентиляции, перфузии, диффузии, а также их количественного соотношения
Острую дыхательную недостаточность подразделяют по патогенезу на : вентиляционную и паренхиматозную [Ю. Н. Шанин, А. Л. Костюченко, 1975]. К вентиляционной относят дыхательную недостаточность, развившуюся в результате поражения дыхательного центра любой этиологии, нарушении передачи импульсов в нервно-мышечном аппарате, повреждении грудной клетки, легких и т.п. Паренхиматозная форма может быть обусловлена развитием обструкции, рестрикции, констрикции дыхательных путей, нарушениями диффузии газов и кровотока в легких.
По этиологии выделяют 6 видов ОДН:
- Центрального генеза (ЧМТ, повышение ВЧД и отёк мозга любой этиологии, н\о головного мозга, интоксикации, медикаментозное воздействие на головной мозг и т.д.).
- Нарушение нейро – мышечной передачи (столбняк, миастении, кахексия, травмы спинного мозга, метаболические расстройства (гипокалий – магнийемия), введение миорелаксантов)).
- Нарушение целостности дыхательного аппарата (торако – диафрагмальная) (травмы грудной клетки, множественные переломы рёбер, разрыв диафрагмы, высокое стояние диафрагмы(асцит, заворот желудка, ожирение), пневмо-гидро-гемоторакс, болевой синдром при торакальных операциях)).
- Бронхолегочная
- Обструктивная (ларинго-, бронхо-, бронхиолоспазм (астма), инородное тело в дыхательных путях, н\о дыхательных путей, нарушение дренажной функции бронхов и т.д.).
- Рестриктивная (полисегментарная пневмония, ОРДС, синдром Мендельсона, отёк лёгких любой этиологии).
- Перфузионная (ТЭЛА, гиповолемия (кровопотеря, дегидратация))
- Смешанная
ИВЛ – основные понятия, режимы, особенности использования в клинических ситуациях (ЧМТ, отёк лёгких, травма грудной клетки, пневмоторакс, гемоторакс, шок, поражения спинного мозга, ОРДС, астматический статус, эпистатус, общая анестезия, реанимационные мероприятия.
Основные понятия
Триггер (trigger – запуск) – запуск аппаратного вдоха (инициируется аппаратом (задаётся врачём), пациентом, врачём (вручную)).
Условн. обозначения Ед.измерения
— Ppeak cm.H2O Пиковое давление вдоха
— Ppause cm.H2O Давление паузы вдоха
— Pmean cm.H2O Среднее давление в дыхательных путях
— PEEP cm.H2O Положительное давление конца выдоха (ПДКВ)
— PEEPtot. cm.H2O Общее ПДКВ
— VTi ml Объём вдоха (ДО)
— VTe ml Реальный выдыхаемый объём
— MVe(Ve) L\min Минутныйобъём дыхания (МОД)
— Vexp. L\min Пиковый экспираторный поток (Flow)
— Vinsp. L\min Пиковый инспираторный поток (Flow)
— Freq (f) b\min Частота Принудительного Дыхания
— I: E —- Отношение вдоха к выдоху
— Cs ml\cm H2O cтатическая податливость лёгких (комплайнс)
— Re cm.H2O \L\s сопротивление на выдохе (резистайнс)
— Ri cm.H2O \L\s сопротивление на вдохе (резистайнс)
— ETS ml\s; cm.H2O чувствительность экспираторного триггера
— О2 insp. % концентрация О2 в смеси на вдохе
— ETCO2 % концентрация СО2 конца выдоха
Эти показатели вы можете задавать при проведении МВЛ, либо мониторировать.
В принципе, если это позволяет ваш аппарат ИВЛ, вы можете задать следующие настройки: Ppeak, PEEP, VTi, MVe(Ve), Freq (f), I: E, Vinsp., О2 insp. Остальные параметры ваш аппарат ИВЛ может мониторировать (при условии, если в нём есть необходимые функции).
Показания к искусственной вентиляции лёгких:
- Отсутствие самостоятельного дыхания (апноэ).
- Остро развившиеся нарушения важных параметров дыхания (ритма, частоты и глубины):
-полипное (тахипноэ), когда цель дыхания сводится к обеспечению кислородом дыхательных мышц (высокая цена дыхания), если оно не связано с гипертермией, выраженной неустранённой гиповолемией (в последних случаях нужно попытаться устранить эти причины).
— некоторые (аритмичные) патологические и агональные типы дыхания - Клиническое проявление нарастающей гипоксии и/или гиперкапнии, если они не исчезают после проведения консервативной терапии — адекватного обезболивания, оксигенотерапии, ликвидации опасного для жизни уровня гиповолемии и грубых нарушениях метаболизма — и после проверки проходимости дыхательных путей!
- Нарушение защитных рефлексов гортани.
Первые три пункта являются абсолютными показаниями к проведению ИВЛ.
Механический вдох состоит:
- Начала вдоха (фаза запуска)
- Собственно вдох (фаза доставки дыхательного потока)
- Окончание вдоха (фаза переключения с вдоха на выдох)
Классификация основных режимов ИВЛ:
VCV- Volum Control Ventilation — Вентиляция с контролем по Объёму
PCV — Pressure Control Ventilation – Вентиляция с управляемым давлением

IMV – (Intermittent Mandatory Ventilation) – Перемежающаяся (периодическая) принудительная вентиляция
SIMV — (Synchronized Intermittent Mandatory Ventilation) – алгоритм синхронизированной перемежающейся обязательной вентиляции
CMV — (Control Mandatory Ventilation) – IPPV (Intermittent Positive Pressure Ventilation) — режим контролируемой обязательной вентиляции
Assist Control — SIPPV (Synchronized Intermittent Positive Pressure Ventilation) – алгоритм контролируемой поддержки
PSV — (Pressure Support Ventilation) – режим вентиляции с поддержкой давлением (аналог Pressure Support)
VAPS — (Volume Assured Pressure Support) — режим гарантированного объема при поддержке давлением
CPAP (Continuous Positive Airway Pressure) – режим постоянного положительного давления в дыхательных путях
BIPAP — (Biphasic Positive Airway Pressure) – режим двухфазного положительного давления в дыхательных путях
HFV – (High Frequency Ventilation) – Высокочастотная ИВЛ
Исскуственная вентиляция лёгких при некоторых клинических состояниях.
ИВЛ при кардиогенном отёке лёгких и Остром Респираторном Дистресс Синдроме
Задачи ИВЛ:
- Сохранение функциональной способности относительно «здоровых» непоражённых зон лёгких.
- Вовлечение в газообмен спавшихся, но ещё способных к расправлению участков лёгочной ткани
- Поддержание потенциально вентилируемых зон лёгких в «открытом» состоянии, предупреждение их экспираторного коллапса (концепция открытых лёгких).
- Мониторинг границы положительного влияния ИВЛ на сердечный выброс(СВ).
Параметры ИВЛ: Режим А\С; SIMV, FiO 2 -0,4-0,6, VT- 6-8мл\кг, Отношение I:E-1:2, P peak — не более 35 см.вод.ст.(с тенденцией к снижению), PEEP- 10-15 cм.вод.ст. (при повышение PEEP выше 15 см.вод.ст. контроль СВ!)
ИВЛ при Черепно Мозговой Травме (ЧМТ)
Задачи ИВЛ:
- Поддержание достаточного МОД при нарушении центрального контроля
- Поддержание нормо или умеренной гипервентиляции (SpO 2 не менее 92-95%)
- Поддержание умеренной гипокапнии PaCO 2 – 30-35 мм.рт.ст.
Параметры ИВЛ: режим А\С, FiO 2 -0,4-0,6, VT- 10-12 мл\кг, Отношение I:E – 1:2-2,5, P peak – не более 25-28 см.вод.ст., PEEP- не более 5 см.вод.ст. P mean -не более 10-12 cм.вод.ст.
ИВЛ при травме грудной клетки
Задачи ИВЛ:
- Поддержание внешней вентиляции и оксигенации
- Профилактика баротравмы как фактора провоцирующего пневмоторакс.
- Пневматическая стабилизация грудной клетки,ограничение её излишней подвижности.
Параметры ИВЛ: режим SIMV, FiO 2 -0,4-0,8,VT- не более 10 мл\кг, P peak – не более23-26 см.вод.ст., PEEP- не более 5 см.вод.ст.
ИВЛ при пневмотораксе
Задачи ИВЛ:
- Максимально увеличить время выдоха, чтобы обеспечить декомпрессию и выход задержанного газа (Tin до 0,25 — 0,30 сек.) при неизменной частоте.
- Максимально уменьшить РЕЕР до 1-2 см. для уменьшения сопротивления на выдохе.
- Максимально уменьшить пиковое инспираторное давление и, следовательно, ДО с целью предупреждения больших колебаний давления в дыхательных путях.
ИВЛ при воспалительных процессах или травме брюшной полости
Задачи ИВЛ:
- Преодоление повышенного давления в брюшной полости
- Разгрузка дыхательных мышц (в частности диафрагмы)
- «Раскрытие лёгких»
Параметры ИВЛ: режим SIMV, A\C, FiO 2 -0,4-0,8, P peak – 35-40 см.вод.ст., PEEP-10-15 см.вод.ст.
ИВЛ при обострении астмы
Задачи ИВЛ:
- Обеспечение адекватного выдоха
- Должны бытьприняты меры по диагностике и компенсации внутреннего PEEP
- Повышение давления вдоха для преодоления обструкции дыхательных путей.
Параметры ИВЛ: режим SIMV (с вентиляцией по объёму), FiO 2 -0,6-0,8, P peak – 40-45 см.вод.ст., P pause – до 30 см. вод. ст., PEEP – 0, VT- 12-15 мл\кг, отношение I:E – 1: 2,5-3,5
ИВЛ при гемморагическом, гиповолемическом, септическом шоке
Задачи ИВЛ:
- Применение ИВЛ при выраженной гипоксии, обеспечение адекватной вентиляции и SpO 2
- По возможности сохранение спонтанного дыхания и применение вспомогательных режимов ИВЛ.
- Контроль за отрицательным влиянием ИВЛ на гемодинамику и сердечный выброс.
Параметры ИВЛ: режим SIMV,CPAP,BIPAP, FiO 2 -0,6-0,8, P peak – 13-16 см.вод.ст., VT- 8-10 мл\кг, PEEP- 2-3 см.вод.ст., отношение I:E – 1:1-2.
Список использованной литературы:
- H. Schebitz «Оперативная хирургия собак и кошек»
- С.В Царенко «Практическийкурс ИВЛ»
- О.Е.Сатишур «Механическая вентиляция лёгких»
- П.А.Брыгин «Методы и режимы современной искусственной вентиляции лёгких» Nystrom, MD «Вентиляционная поддержка новорожденных»
- Е.В.Суслин «Искусственная и вспомогательная вентиляция лёгких».
- Б.Д. Зислин «(ВЧ ИВЛ): вчера, сегодня, завтра»
- Аверин А.П. «Особенности проведения традиционной искусственной вентиляции легких у новорожденных»
- Дж.Эдвард Морган-мл.,Мэгид С. Михаил. «Клиническая анестезиология».
- Вингфилд В.Е. «Секреты неотложной ветеринарной помощи: Кошки и собаки».